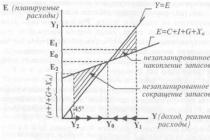
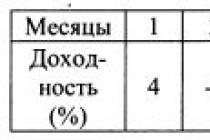
Введение
Модели и источники финансирования здравоохранения. Три модели финансирования здравоохранения и источники финансовых ресурсов
1 Бюджетно-страховая модель финансирования здравоохранения
Фонды обязательного медицинского страхования
Проблемы и пути совершенствования финансирования здравоохранения
Заключение
Список использованной литературы
Введение
Данная курсовая работа посвящена теме государственного финансирования здравоохранения. В ней мы рассмотрим модели финансирования здравоохранения, организацию, планирование и финансирование расходов бюджетов на здравоохранение, сущность и механизмы финансирования.
Существующие финансовые ресурсы в бюджете направлены на многие цели, в том числе и на финансирование здравоохранения. Одним из наиболее важных механизмов, позволяющих государству осуществлять экономическое и социальное регулирование, является финансовая система общества, главное звено которой - бюджетная система. Основными целями бюджетной политики в сфере здравоохранения является улучшение качества жизни и здоровья путем повышения уровня профилактики, а также повышения эффективности использования ресурсного потенциала системы здравоохранения. Достижение подобных целей может быть осуществлено путем обеспечения финансовых основ государственных гарантий медицинского обслуживания населения и взаимодействия системы защиты населения.
Расходы на здравоохранение включают следующие направления.
·Здравоохранение
·Прикладные научные исследования в области здравоохранения
·Другие вопросы в области здравоохранения
Финансирование мероприятий по совершенствованию здравоохранения основывается на приоритетах, определяемых Концепцией развития здравоохранения и медицинской науки в Российской Федерации, одобренной Правительством РФ от 5 ноября 1997 года № 1387, в которой отражены принципы дальнейшего развития здравоохранения в России. Целью Концепции является сохранение и улучшение, сокращение прямых и косвенных потерь общества за счет снижения заболеваемости и смертности. В этом разделе отражаются затраты на оплату труда работников здравоохранения, ассигнования на медикаменты, перевязочные средства и прочие лечебные расходы на мероприятия по улучшению репродуктивно здоровья, охрану материнства и детства, вакцинация населения и в первую очередь детей, стабилизация социалььно-обусловленных, внедрение принципов здорового образа жизни, самосохранительного поведения, профилактика артериальной гипертонии и др.
Тема моей курсовой работы очень жизненная, она касается каждого из нас. Проблема качества медицинской помощи приобрела особую значимость в последние годы в связи с социально- экономическими преобразованиями в стране, негативно отразившимися на состоянии здоровья населения.
К тому же сама система государственного финансирования здравоохранения за счёт средств обязательного медицинского страхования и бюджетов всех уровней весьма запутанна и неупорядочена. Сохраняется принцип финансирования больниц и поликлиник в зависимости от объёмных показателей (количества коек, врачебного персонала и т. д.) без учёта качества реальной работы, то есть качества лечения. Поэтому у врачей нет материальных стимулов осваивать новые методы лечения, внедрять прогрессивное оборудование. А уж о поборах в отечественных больницах все знают не понаслышке.
1. Модели и источники финансирования здравоохранения
Три модели финансирования здравоохранения и источники финансовых ресурсов
В современном мире финансовое обеспечение здравоохранения осуществляется за счет бюджетных средств, средств работодателей, средств населения. Доля каждого из них в общем объеме средств, выделяемых обществом на здравоохранение, предопределяет модель финансирования отрасли.
В настоящее время имеется три такие модели:
·Бюджетно-страховая модель - здравоохранение финансируется из целевых взносов работодателей, работников и бюджетных средств. Это наиболее распространенная модель (Германия, Франция, Австрия, Швейцария и др.)
·Бюджетная модель - осуществляется главным образом за счет бюджетных средств (Великобритания, Дания, Норвегия, Финляндия и др.)
·Предпринимательская модель - финансовое обеспечение осуществляется за счет продаж населению медицинских услуг и за счет средств фондов добровольного медицинского страхования (США)
До 1991 г. в нашей стране в финансировании здравоохранения действовала бюджетная модель. Главным источником финансовых ресурсов, направляемых на здравоохранение, были бюджетные средства, доля которых общем объеме средств составляла примерно 85 %. Эти средства передались в основном медицинским учреждениям, подведомственным Министерству здравоохранения.
Вторым источником финансовых ресурсов были средства ведомств и подведомственных им предприятий. Доля этих средств составляла примерно 15 %. Эти средства передавались ведомственным медицинским учреждениям.
Третьим источником финансовых ресурсов были средства населения. Их доля была крайне незначительна, так как население оплачивало лишь зубопротезирование и в небольшом объеме некоторые платные, в основном не жизненноважные медицинские услуги.
Финансирование - обеспечение деньгами предприятия, предпринимателя, а также программ выполнения каких-либо работ. Финансирование осуществляется из собственных средств либо за счет кредита, займов, привлеченных денег, инвестиций, предоставленных банками или другими людьми, фирмами.
Обязательное медицинское страхование - форма социальной защиты граждан в условиях перехода экономики страны к рыночным отношениям, страхование призвано обеспечить доступную и бесплатную медицинскую помощь гарантированного объема и качества при рациональном использовании имеющихся ресурсов здравоохранения.
Медицина - область науки и лечебной практики, направленная на сохранение и укрепление здоровья людей, предупреждение и лечение болезней. Понятие медицины тесно связано с понятием здравоохранения.
Здравоохранение - система государственных и общественных мероприятий по охране здоровья, предупреждению и лечению болезней и продлению жизни человека.
Фонды обязательного медицинского страхования - являются самостоятельными государственными некоммерческими финансово-кредитными учреждениями и предназначены для аккумулирования средств на обязательное медицинское страхование.
Медицинское страхование - составная часть социального страхования, обеспечивающая финансирование медицинской помощи путём формирования специальных фондов за счёт взносов организаций, органов государственной власти и органов местного самоуправления, а также средств граждан.
1.1 Бюджетно-страховая модель финансирования здравоохранения
Социальная значимость системы обязательного медицинского страхования (далее - ОМС) заключается в том, что, с одной стороны, она является составной частью государственной системы социальной защиты населения, а с другой - фонды ОМС дополняют, а в ряде случаев замещают бюджетные ассигнования на здравоохранение.
Анализ практики финансирования и организации здравоохранения в зарубежных странах позволил условно выделить три базовые модели хозяйственного механизма здравоохранения. Первая - преимущественно государственное бесплатное медицинское обслуживание, как например, в Англии, Дании, Ирландии. Вторая - Финансирование основного объема медицинской помощи частным страховым компаниям, как, например, в США. В большинстве развитых стран, таких как Франция, Германии, Италия и др., финансирование здравоохранения имеет смешанный бюджетно-страховой характер. В этом случае за счет государства оплачиваются целевые программы, капитальные вложения и некоторые другие расходы, а финансирование основной медицинской помощи осуществляется через систему медицинского страхования. В настоящее время страховые системы медико-социальной помощи продолжают развиваться. Страхование на случай болезни введено более чем в 25и странах. Это в основном индустриально развитые страны Западной Европы, Северной Америки, Австралия, Израиль, Япония, некоторые страны Среднего Востока и Азии. Системы страхования на случай болезни разнообразны - государственные, частные, коммерческие. В большинстве стран созданы смешанные системы страхования.
Системы медицинского страхования, как правило, управляются государством, но финансируются из трех источников: целевых взносов работодателей, субсидий государства, взносов самих работников. В некоторых странах субсидии государства при оплате медицинской помощи отсутствуют, и взносы на медицинское страхование обеспечиваются за счет предпринимателей и работников. В целом в 1980-х г в основных развитых странах различными системами медицинского страхования было охвачено около 90 % населения, которому из общественных фондов компенсировалось около 74 % расходов на медицинское страхование. Наряду с этим отдельные западноевропейские страны продолжают, и небезуспешно, развивать системы преимущественно правительственного финансирования здравоохранения. Это Скандинавские страны, Португалия, Ирландия, Великобритания.
Основными задачами, которые решались при переходе к ОМС в России, были:
·Привлечение в систему здравоохранения дополнительных средств на основе взносов организаций на ОМС;
·Повышение эффективности использования расходов здравоохранения за счет перехода к системе договорных отношений между заказчиком и лечебно-профилактическими учреждениями, а также внедрения методов оплаты медицинской помощи по результатам деятельности;
·Повышения качества медицинской помощи и обеспечение защиты прав потребителя за счет включения в систему независимого посредника в лице страховых медицинских организаций (СМО);
·Другие социально и финансово значимые задачи.
Обязательное медицинское страхование имеет принципиальные отличия от других видов страхования. Во-первых, средства ОМС предназначены для оплаты медицинских услуг, а не для производства выплат в денежной форме. Во-вторых, организационные функции при оплате услуг выполняют коммерческие организации - страховые медицинские компании, являющиеся страховщиками населения. В-третьих, при страховании задействованы средства бюджетов субъектов РФ, поскольку органы исполнительной власти выступают страховщиками неработающего населения.
Финансовые основы обязательного медицинского страхования базируются на едином социальном налоге, суммарная ставка которого составляет для большинства налогоплательщиков 35,8 % от начисленной оплаты труда, собранные же средства распределяются между государственными внебюджетными фондами по установленным пропорциям. В частности, в фонды обязательного медицинского страхования зачисляется 3,6 %, из которых 0,2 % поступает в федеральный фонд ОМС, 3,4 % - в территориальные фонды ОМС. Поэтому финансовый и организационный механизм обязательного медицинского страхования зависит от его уровня.
Первый уровень представляет Федеральный фонд обязательного медицинского страхования (ФФОМС), который осуществляет нормативное и организационное руководство системой ОМС. Основной финансовой функцией ФФОМС является предоставление субвенций территориальным фондам ОМС для выравнивания условий обеспечения медицинскими услугами населения различных по экономическому развитию регионов. Кроме того, за счет его средств осуществляются различные целевые программы, оказывается медицинская помощь при чрезвычайных ситуациях, возникающих в связи с катастрофами, стихийными бедствиями, военными действиями. Например, по данным бюджета ФФОМС, в 2001 г. направлено на выравнивание финансовых условий деятельности территориальных фондов ОМС 2,3 млрд руб., или 87 % всех расходов фонда.
Второй уровень организации обязательного медицинского страхования представлен территориальными фондами ОМС и их филиалами. Этот уровень законодательно является основным в системе, поскольку именно территориальные фонды осуществляют аккумулирование и распределение финансовых средств ОМС. Территориальные фонды ОМС (далее - ТФОМС) создаются на территориях субъектов РФ органами представительной и исполнительной власти этих субъектов, являются самостоятельными государственными некоммерческими финансово-кредитными учреждениями и подотчетны создавшим их органам власти.
Главной задачей ТФОМС является обеспечение реализации ОМС на территории субъекта РФ на принципах всеобщности и социальной справедливости. На ТФОМС возложена основная работа по обеспечению финансовой сбалансированности и устойчивости системы ОМС. Однако в настоящее время территориальные фонды напоминают передаточное, а не основное звено медицинского страхования. Территориальные программы обеспечения граждан медицинской помощью и правила страхования граждан утверждаются органами исполнительной власти субъекта РФ, а ТФОМС только участвуют в их разработке.
Как отмечалось выше, финансовые средства ТФОМС образуются в основном за счет двух источников:
·Части страховых взносов, уплачиваемых предприятиями, организациями и другими хозяйствующими субъектами на ОМС работающего населения в размерах, установленных шкалой единого социального налога;
·Средств, предусматриваемых в бюджетах субъектов РФ на ОМС неработающего населения (размер платежей устанавливается законом о бюджете субъекта РФ).
Доля бюджетных взносов составляет не более 25 % в общей структуре доходов указанных фондов, при том, что удельный вес неработающих равен 55 % всего населения страны, и коэффициент потребления медицинских услуг детьми и престарелыми, по оценкам специалистов, в два раза выше, чем у работающих граждан.
Третий уровень в осуществлении ОМС представляют страховые медицинские организации (СМО). Именно им по закону отводится непосредственная роль страховщика. СМО получают финансовые средства на осуществление ОМС от ТФОМС по душевым нормативам в зависимости от количества и половозрастной структуры застрахованного ими населения и осуществляют плату медицинских услуг, предоставляемых застрахованным гражданам.
Финансирование лечебно-профилактических учреждений через систему ОМС осуществляется по согласованным тарифам. Тарифы на услуги определяются на основе уровня, структуры и состава компенсируемых расходов медицинского учреждения в рамках территориальных программ ОМС. В соответствии с Методическими рекомендациями по порядку формирования и экономического обоснования территориальных программ государственных гарантий обеспечения граждан Российской Федерации бесплатной медицинской помощью возмещению за счет средств ОМС подлежат только оплата труда с установленными начислениями, медикаменты и перевязочные средства, продукты питания и мягкий инвентарь, обмундирование. Другие затраты государственных лечебно-профилактических учреждений, оказывающих медицинскую помощь в рамках территориальных программ ОМС, покрываются за счет бюджета: коммунальные платежи, приобретение оборудования, ремонт помещений. Именно в этом и заключается одна из особенностей бюджетно-страховой модели финансирования здравоохранения.
Следует отметить, что наряду с финансовыми функциями страховые медицинские организации осуществляют контроль за объемом и качеством предоставляемых медицинских услуг. По фактам нарушения условий ОМС или причинения ущерба гражданам они предъявляют регрессные требования и иски медицинским учреждениям.
Одной из важнейших задач является создание единой методологической базы планирования и финансирования расходов на здравоохранение.
2 Система бюджетного финансирования здравоохранения
Финансирование медицинской помощи населению осуществляется из средств государственного бюджета, формируемых за счет общего налогообложения. В отдельных странах в качестве источника финансовых средств для здравоохранения используются закрепленные налоговые поступления. Например, в Бразилии с 1998г. часть налога на банковский оборот, исчисляемая по ставке 0,2 %, направляется на нужды здравоохранения.
В системе бюджетного финансирования распорядителями средств выступают государственные органы управления здравоохранением. Они оплачивают медицинскую помощь, оказываемую гражданам частнопрактикующими врачами и медицинскими организациями, которые в основном являются государственными. В отдельных странах, где применяется данная система. Предусматриваются также соплатежи населения за получаемые медицинские услуги. Но они невелики и необременительны для пациентов и служат целям ограничения избыточного спроса.
Система бюджетного финансирования и система обязательного медицинского страхования являются альтернативными способами организации государственного финансирования здравоохранения. Важнейшее отличие этих систем от системы частного финансирования здравоохранения - независимость объема медицинской помощи, получаемой заболевшим, от его платежеспособности. Преимуществом бюджетной системы по сравнению со страховой является меньший уровень необходимых административных издержек - расходов на содержание органов управления здравоохранением. Такая система обладает относительно лучшими возможностями обеспечить контроль государства за деятельностью производителей медицинских услуг при наименьших затратах. В страховой системе больше субъектов управления - это и сами страховщики, и государственные органы управления здравоохранением, которые выполняют функции регулирования всей системы и контроля за деятельностью медицинских организаций и страховщиков. В страховой системе больше объемы собираемой и обрабатываемой информации, документооборота.
Недостатком бюджетной системы является большая зависимость финансирования здравоохранения от меняющихся политических приоритетов. Каждый год размеры бюджетных ассигнований на здравоохранение определяются в борьбе с конкурирующими направлениями бюджетных расходов. Напротив, финансирование здравоохранения в страховой системе имеет четко закрепленные источники и потому в меньшей мере зависит от политической конъюнктуры. В страховой системе обеспечивается более точная увязка гарантий медицинского обслуживания застрахованных с размерами финансовых поступлений. Размеры страховых взносов балансируются с объемом гарантий, включаемых в программу ОМС.
Но эти сравнительные преимущества могут в определенных случаях стать недостатками. Система ОМС имеет более узкую финансовую базу - страховые взносы устанавливаются в процентном отношении к фонду оплаты труда наемных работников. При плохой экономической конъюнктуре размеры собираемых взносов могут сократиться, и в системе ОМС будет аккумулироваться недостаточно средств для оплаты медицинской помощи, гарантируемой программой ОМС. При этом увеличение тарифов страховых взносов или сокращение программы ОМС может оказаться политически неприемлемым. В результате потребуются либо субсидии государства, либо рационирование потребления медицинских услуг, что ограничит их доступность.
Преимуществом системы страхового финансирования, в сравнении с бюджетной системой финансирования здравоохранения, является четкое институциональное разделение функций и ответственности между субъектами финансирования медицинских услуг и их производителями. Страховщики несут ответственность за то, чтобы застрахованные получили необходимую им медицинскую помощь, и за оплату этой помощи. Они являются посредниками между медицинскими организациями и населением, экономически заинтересованными в защите прав застрахованных и в эффективном использовании финансовых ресурсов, которыми они распоряжаются.
В бюджетных системах государственные органы исторически выполняли функции не только финансирования производителей медицинских услуг, но и управления работой государственных медицинских учреждений, находящихся в их ведении. Бюджетные системы возникали как части государственного сектора экономики, управляемые административными методами. Органы управления здравоохранением, в отличие от страховых фондов, отвечают и за результаты медицинского обслуживания, и за состояние сети подведомственных им государственных медицинских учреждений: за их ресурсное обеспечение, за финансовое покрытие их расходов и т. п. Это создает условия для воспроизводства затратного типа хозяйствования и не стимулирует к повышению эффективности использования ресурсов. Органы управления здравоохранением склонны жертвовать интересами пациентов в пользу интересов медицинских учреждений.
В настоящее время системы финансирования здравоохранения в разных странах соединяют одновременно несколько типов систем финансирования. Только в СССР и в странах Центральной и Восточной Европы до начала 1990-х гг. действовали исключительно бюджетные системы. Сейчас почти в каждой стране ведущую роль играет либо бюджетная система, либо система обязательного медицинского страхования. Вместе с ними сосуществует частная система финансирования. Системы бюджетного финансирования действуют, например, в Австралии, Великобритании, Дании, Канаде, Новой Зеландии, Норвегии, Финляндии, Швеции. На основе ОМС построено финансирование здравоохранения в Австрии, Бельгии, Германии, Нидерландах, Франции. В Испании и Италии действующие системы ОМС дополняются развитием систем бюджетного финансирования. Большинстве стран Центральной и Восточной Европы, а также в Израиле в 1990-е гг. были введены системы ОМС, и бюджетное финансирование сочетается со страховым. Частная система финансирования преобладает в США и Швейцарии.
3 Система обязательного медицинского страхования
Новый подход к финансированию медицинских учреждений в Российской Федерации связан с принятием Закона РСФСР «О медицинском страховании граждан в РСФСР», который был принят в 1991 г. В 1993 г. в этот Закон были внесены изменения. Таким образом, в настоящее время в России действует способ финансирования медицинских услуг - «социальное страхование». При переходе к социальному страхованию ставились следующие основные задачи:
1.повышение качества медицинского обслуживания (за счет введения элементов конкуренции - свободный выбор медицинского учреждения и врача);
2.улучшение финансирования медицинских учреждений (за счет нового источника финансирования медицинских учреждений, введения страхового элемента в оплату медицинских услуг).
Рассмотрим участников системы обязательного медицинского страхования.
А) Граждане. Они имеют право:
·на выбор медицинской страховой организации;
·выбор медицинского учреждения и врача;
·получение медицинской помощи на всей территории Российской Федерации, в том числе за пределами постоянного места жительства;
·получение медицинских услуг, соответствующих по объему и качеству условиям договора, независимо от размера фактически выплаченного страхового взноса;
·предъявление иска страхователю, страховой медицинской организации, медицинскому учреждению, в том числе на материальное возмещение причиненного по их вине ущерба, независимо от того, предусмотрено это или нет в договоре медицинского страхования.
Б) Страхователи. В качестве страхователя выступают:
·для работающего населения - работодатели и лица, занимающиеся предпринимательской деятельностью;
·для неработающего населения - исполнительные органы власти субъектов Российской Федерации, местная администрация.
Страхователь имеет право на свободный выбор страховой организации, контроль за выполнением условий договора медицинского страхования. В обязанности страхователя входит:
Заключать договор обязательного медицинского страхования со страховой медицинской организацией; вносить страховые взносы в порядке, установленном законом и договором медицинского страхования; в пределах своей компетенции принимать меры по устранению неблагоприятных факторов воздействия на здоровье граждан: предоставлять страховой медицинской организации информацию о показателях здоровья контингента, подлежащего страхованию.
В) Страховые медицинские организации. Это юридические лица, осуществляющие медицинское страхование и имеющие соответствующую лицензию.
Основные функции, которые должны выполнять страховые медицинские организации:
·работа со страхователями;
·работа с медицинскими учреждениями для организации медицинской помощи застрахованным;
·финансирование медицинской помощи застрахованным гражданам;
·контроль соответствия объема и качества медицинской помощи, предоставляемой застрахованным гражданам, требованиям территориальной программы обязательного медицинского страхования;
·работа с застрахованными, выдача полисов, работа с заявлениями, защита прав застрахованных;
·инвестирование временно свободных финансовых средств;
·организация и финансирование предупредительных мероприятий;
Страховая медицинская организация наделена следующими правами:
·выбирать медицинские учреждения для оказания медицинской помощи и услуг по договорам медицинского страхования;
·участвовать в аккредитации медицинских учреждений;
·устанавливать размер страховых взносов по добровольному медицинскому страхованию;
·принимать участие в определении тарифов на медицинские услуги
·предъявлять в судебном порядке иск медицинскому учреждению или медицинскому работнику на материальное возмещение физического или морального ущерба, причиненного застрахованному по их вине.
Страховая медицинская организация не имеет права отказать страхователю в заключении договора обязательного медицинского страхования, соответствующего действующим условиям страхования.
Г) Медицинские учреждения. Медицинскими учреждениями в системе медицинского страхования являются имеющие лицензии лечебно-профилактические учреждения, научно-исследовательские и медицинские институты, другие учреждения, оказывающие медицинскую помощь, а также лица, осуществляющие медицинскую деятельность как индивидуально, так и коллективно.
Медицинские учреждения подлежат обязательному лицензированию и аккредитации.
Д) Фонды обязательного медицинского страхования. Фонды обязательного медицинского страхования представляют собой централизованные источники финансовых ресурсов для целей медицинского страхования как формы социальной защиты населения. Фонды обеспечивают аккумулирование денежных средств на обязательное медицинское страхование, финансирование государственной системы обязательного медицинского страхования.
Фонд обязательного медицинского страхования (ФОМС) создан в соответствии с Законом РФ от 28 июня 1991 г № 1499-1 и предназначен для аккумулирования финансовых средств и обеспечения стабильности государственной системы обязательного медицинского страхования.
Финансовые средства фонда формируются за счет отчислений страхователей на обязательное медицинское страхование.
Между гражданами и страхователями взаимодействие осуществляется на основе страхового медицинского полиса. Полис - это документ установленного образца, подтверждающий факт заключения Договора обязательного медицинского страхования и дающий застрахованным гражданам право на получение бесплатной медицинской помощи в объеме и на условиях, предусмотренных областной Программой обязательного медицинского страхования.
Между страхователями и страховой медицинской организацией заключается договор медицинского страхования, по которому страховые медицинские организации обязуются организовать застрахованному контингенту медицинскую помощь определенного объема и качества. Договор заключается на срок не менее одного года.
Страхователь передает страховщику заверенные списки застрахованных граждан при заключении Договора обязательного медицинского страхования.
Между страховой медицинской организацией и медицинскими учреждениями заключается договор на предоставление медицинских услуг. Медицинские учреждения обязуются предоставлять медицинскую помощь в объеме, определяемом программой обязательного медицинского страхования. Базовая программа государственных гарантий оказания бесплатной медицинской помощи гражданам Российской Федерации разрабатывается на федеральном уровне, территории принимают свою Программу, учитывающую социально-демагрофические и финансово-экономические особенности территории, но не ниже Базовой программы обязательного медицинского страхования.
4 Государственное финансирование здравоохранения
Рассмотрим структурную схему финансирования здравоохранения в Российской Федерации, которая представлена на рисунке 1:
На схеме выделены три основных финансовых потока, характерных для российского здравоохранения:
средства бюджетов всех уровней;
средства обязательного медицинского страхования (ОМС);
средства граждан и предприятий (в том числе добровольное медицинское страхование (ДМС).
ØСредства бюджетной системы
Как уже отмечалось, бюджетная система России включает федеральный, региональные и местные бюджеты. Расходы на здравоохранение осуществляются из всех звеньев бюджетной системы. За счет федерального бюджета финансируются крупнейшие медицинские центры, клиники, больницы федерального значения, научные учреждения, ведомственные медицинские учреждения. Из региональных бюджетов финансируются республиканские, краевые, областные медицинские учреждения, противоэпидемиологические мероприятия и др.
Главным, наиболее весомым, источником бюджетного финансирования здравоохранения являются местные бюджеты. По каналам этих бюджетов финансируется массовая сеть лечебно-профилактических учреждений - больниц, поликлиник, амбулаторий и т. д. Именно от состояния доходной базы местных бюджетов зависит уровень финансового обеспечения и состояния медицинского обслуживания населения.
Бюджетные средства - наиболее крупный источник финансирования здравоохранения. Они в значительной мере обеспечивают выполнение гарантий государства на получение населением бесплатной медицинской помощи. Эти гарантии зафиксированы в ст. 41 Конституции РФ: «медицинская помощь в государственных и муниципальных учреждениях здравоохранения оказывается гражданам бесплатно»
ØПрограмма государственных гарантий
Для обеспечения этих гарантий и обязательств государства по медицинскому обслуживанию населения Постановлением Правительства РФ от 11 сентября 1998 г. № 1096 была утверждена «Программа государственных гарантий обеспечения граждан Российской Федерации бесплатной медицинской помощью на 1999 г.» В этой программе был сохранен перечень видов медицинской помощи, сложившийся в советское время. Были также установлены показатели размеров медицинских услуг, которые должны финансироваться государством.
Базовая программа госгарантий включает:
1.перечень видов медицинской помощи, предоставляемой населению бесплатно рамках программы госгарантий.
2.базовую программу обязательного медицинского страхования
.нормативные показатели объема медицинской помощи, оказываемой населению бесплатно в рамках Программы госгарантий
.подушевой норматив, используемый для финансирования здравоохранения с целью покрытия всех затрат, связанных с оказанием бесплатной медицинской помощи в соответствии с гарантированными нормативными показателями ее объема.
Финансирование программы госгарантий осуществляется из следующих источников: из средств бюджетов здравоохранения всех уровней; из средств фондов обязательного медицинского страхования; из других источников поступления средств в здравоохранение.
Нормативные показатели объемов медицинской помощи, оказываемой населению бесплатно в рамках Программы госгарантий, используются в качестве основы для формирования расходной части федерального, региональных и местных бюджетов по разделу «здравоохранение», а также федерального и территориальных фондов обязательного медицинского страхования.
Используя базовую программу госгарантий, региональные органы управления создают и затем утверждают территориальные программы госгарантий. Территориальные программы госгарантий могут включать дополнительные виды и объемы бесплатной медицинской помощи, которые должны финансироваться субъектами Российской Федерации за свой счет и с учетом своих финансовых ресурсов.
В рамках программ госгарантий разрабатываются подушевые нормативы финансирования здравоохранения, которые определяются как показатели затрат, рассчитываемые на одного человека и используемые для того, чтобы показать распределение финансовых ресурсов здравоохранения, полученных из всех источников, необходимых для финансирования расходов на оказание бесплатной медицинской помощи населению.
В рамках территориальных программ госгарантий органы управления субъектов РФ формируют подушевые нормативы, принимая во внимание нормативы стоимости всех видов бесплатной медицинской помощи, рассчитанные ими в соответствии с федеральными методическими рекомендациями по порядку формирования и экономического обоснования территориальных программ государственных гарантий обеспечения граждан РФ бесплатной медицинской помощью.
Региональные органы управления ежегодно формируют территориальные программы госгарантий, к которых имеются следующие разделы:
1.перечень видов и объемов бесплатной медицинской помощи, предоставляемой населению в рамках Программы госгарантий и финансируемой за счет средств бюджетов здравоохранения всех уровней; перечень видов и объемов бесплатной медицинской помощи, предоставляемой населению в рамках Программы госгарантий и финансируемой за счет средств бюджетов обязательного медицинского страхования;
2.перечень лечебно-профилактических учреждений, финансируемых за счет средств бюджета здравоохранения; перечень лечебно-профилактических учреждений, финансируемых за счет средств фондов обязательного медицинского страхования
.рассчитанный итоговый объем медицинских услуг, оказываемых в рамках территориальной программы госгарантий, и итоговая стоимость программы (госзаказ);
.виды и объем бесплатной медицинской помощи, предоставляемой муниципальными лечебно-профилактическими учреждениями и финансируемой за счет средств бюджета здравоохранения и фондов обязательного медицинского страхования и в рамках муниципальной части территориальной программы госгарантий («муниципальный заказ»);
.план реализации «государственного и муниципального заказов»;
.перечень наиболее важных лекарственных средств, предметов медицинского назначения и материалов, используемых в рамках Программы госгарантий;
.условия и порядок оказания бесплатной медицинской помощи на территории субъекта РФ;
.итоговая стоимость утвержденной территориальной программы госгарантий, включая территориальную программу обязательного медицинского страхования.
1.средства бюджетов разных уровней
2.средства ОМС
.национальный проект «Здоровье»
.средства населения
ØСредства населения
Это второй по размеру источник финансирования здравоохранения. Например, в 1998 году расходы на медицинские нужды составили 69,5 млрд руб., или 44,3 % всех расходов на охрану здоровья в стране. Из этой суммы 32 млрд руб. было направлено на оплату услуг медицинских учреждений, 37 млрд руб. - на приобретение лекарств и 0,2 млрд руб. - на добровольное медицинское страхование. Таким образом, официально расходы населения на здравоохранение в этом году превысили расходы консолидированного бюджета РФ на 5,1 млрд руб., или почти на 8 %. Если же учесть теневые расходы, т.е. вручение денег за медицинские услуги непосредственно врачам, то превышение расходов населения над государственными расходами еще более возрастает.
ØСредства ведомств и предприятий
Это третий существенный источник ассигнований, направляемых в здравоохранение. В настоящее время ведомствам и предприятиям принадлежит около 15 % всех амбулаторных учреждений и 6 % больниц, в которых находится 10 % медицинских работников. Ведомственные медицинские учреждения финансируются за счет двух источников.
1.Средства федерального бюджета.
2.Многие государственные и негосударственные предприятия и организации имеют свои медицинские учреждения, финансируемые за счет средств этих предприятий. Кроме того, значительный объем направляется коммерческими организациями государственным медицинским учреждениям за предоставляемые ими платные медицинские услуги.
Национальный проект «Здоровье»
Большое значение в развитии здравоохранения в нашей стране, в увеличении средств, направляемых в эту отрасль социальной сферы, придается реализации Национального проекта «Здоровье». Проект включает такие направления, как «Развитие первичной медико-санитарной помощи» и «Обеспечение населения высокотехнологичной медицинской помощью»
Главная задача направления «Развитие первичной медико-санитарной помощи» - повышение доступности и качества первичной медико-санитарной помощи. Это будет достигаться на основании повышения уровня квалификации врачей участковой службы; снижения коэффициента совместительства в учреждениях, оказывающих первичную медико-санитарную помощь; сокращение сроков ожидания диагностических исследований в поликлиниках до одной недели; обновления парка санитарного автотранспорта службы скорой медицинской помощи; снижение заболеваемости: гепатитом В - не менее чем в 3 раза, краснухой - не менее чем в 10 раз, гриппом в период эпидемии, раннего выявления болезней не менее чем у 250 детей; снижение материнской смертности; снижение младенческой смертности до 10,6 на 1000 родившихся живыми и снижение временной нетрудоспособности не менее чем на 20 %.
Для достижения таких показателей планируется:
·Дополнительная подготовка врачей (в 2006-2007 гг. планировалось подготовить 13 848 тыс. врачей)
·Повышение уровня оплаты труда отдельных категорий врачей и медицинских сестер;
·Оснащение муниципальных учреждений здравоохранения диагностическим оборудованием и службы скорой медицинской помощи санитарным автотранспортом.
·Проведение мероприятий по профилактике, выявлению и лечению ВИЧ-инфицированных;
·Проведение дополнительной иммунизации в рамках Национально календаря профилактических прививок;
·Оплата медицинской помощи, оказываемой государственными и муниципальными учреждениями здравоохранения женщинам в период беременности и родов.
Второй задачей направления «Обеспечение населения высокотехнологичной медицинской помощью» является повышение обеспеченности населения высокотехнологичной медицинской помощью. Для этого планируется:
·Строительство новых центров высоких медицинских технологий в субъектах РФ. С учетом потребности населения планируется создание центров по следующим направлениям: сердечнососудистой хирургии, травматологии, ортопедии, эндокринологии нейрохирургии, трансплантологии, и репродуктивным технологиям;
·Увеличение объема высокотехнологичной медицинской помощи, закупаемой за счет средств федерального бюджета у существующих федеральных специализированных медицинских организаций и вновь создаваемых центров высоких медицинских технологий.
5 Организация планирования и финансирования расходов бюджетов на здравоохранение
Одной из основных задач системы финансирования здравоохранения является обеспечение на всей территории Российской Федерации возможности для реализации программы государственных гарантий населению в бесплатной медицинской помощи за счет средств бюджета и обязательного медицинского страхования. Совершенствование системы финансирования здравоохранения должно основываться на:
·Использовании финансовых ресурсов не только как платежа за те или иные медицинские услуги, но и как экономического инструмента управления качеством медицинской помощи и повышения ее социальной, медицинской и экономической эффективности;
·Реализации заинтересованности первичного звена медико-санитарной помощи в оптимизации структуры медицинской помощи на всех ее этапах;
·Рациональном использовании дорогостоящих видов медицинской помощи, развитии стационарозамещающих технологий;
·Оплате всех видов лечебно-профилактической помощи в объеме государственных гарантий за счет средств ОМС;
·Обеспечении целевых программ здравоохранения, а также инфраструктуры здравоохранения за счет бюджетного финансирования с использованием механизма государственных заказов, позволяющего, с одной стороны, концентрировать ресурсы для решения приоритетных задач развития здравоохранения, а с другой - контролировать их эффективное и целевое использование.
Расходы на здравоохранение ежегодно предусматриваются в бюджетах всех уровней: федеральном, субъектов РФ и местных. Важным для оценки предусматриваемых объемов расходов на здравоохранение является подход к их планированию не на основе заявленных потребностей ведомства, а исходя из реальных возможностей бюджета. Расходы федерального бюджета на здравоохранение ориентированы на:
·Реализацию приоритетных направлений реформирования и совершенствования отрасли, приносящих максимальный эффект и определенных Концепцией развития здравоохранения и медицинской науки в Российской Федерации;
·Соответствие выделяемых средств гарантированным объемам медицинских услуг;
·Обеспечение реальной доступности и высокого качества медицинской помощи для всех слоев населения.
Региональные аспекты финансирования здравоохранения являются не менее важными, чем общегосударственные. Особенность услуг здравоохранения - их локальность, определенная замкнутость на конкретные административно-территориальные единицы. Наиболее эффективно производство их может быть организовано региональными и местными органами власти, которые находятся ближе к потребителю, лучше знают структуру населения подведомственной территории, особенности социально-гигиенической ситуации в ней. Поэтому основная ответственность за предоставление и финансирование мероприятий, связанных с медицинским обслуживанием, лежит на региональных и местных органах власти. Объем расходов на содержание учреждений здравоохранения складывается из расходов по каждой целевой статье. Кроме того, определяются платежи из бюджета на обязательное медицинское страхование неработающих граждан.
В целом расходы бюджета определяются на основе действующей сети учреждений и предполагаемого ее развития в планируемом периоде в соответствии с типовыми формами расчетов по экономическим статьям расходов. Расходы на питание и медикаменты в стационарах рассчитываются по установленным нормам на проектируемое количество койко-дней; медикаменты в поликлинических учреждениях - по установленным нормам на количество врачебных посещений на дому и посещений к врачам.
Вопросы по финансовому обеспечению медицинской помощи в рамках территориальной программы ОМС целесообразно рассматривать на правлении территориального фонда ОМС совместно с органами управления здравоохранением и финансовым органом субъекта РФ, принимая во внимание необходимость:
·Корреляции расчетных территориальных показателей с нормативами, как в части объемов медицинской помощи, так и в стоимости единицы услуги;
·Возможности расширения использования стационарозамещающих технологий и применения интенсивных методов лечения;
·Оптимизации стоимости одного койко-дня, одного посещения за счет повышения эффективности использования имеющихся материальных и кадровых ресурсов;
·Рационализации системы оказания медицинской помощи с учетом региональной интеграции сети лечебно-профилактических учреждений.
Таким образом, в процессе планирования расходов на здравоохранение в проектах бюджетов всех уровней имеется целы ряд сложностей: ограниченность средств; недостаточно четкая регламентация распределения расходов (в правовом отношении) между бюджетом, ОМС и другими источниками; устаревшие методики расчетов (наиболее прогрессивной является методика планирования на основе государственных минимальных социальных стандартов); отсутствие сбалансированной системы нормативных показателей и др. Поэтому при формировании и утверждении бюджета ежегодно происходят достаточно острые споры, в процессе которых осуществляется согласование объемов расходов отрасли к проекту бюджета. Очевидно, что успехи развития экономики в целом, увеличение ресурсов бюджета, научные разработки по совершенствованию хозяйственного механизма отрасли здравоохранения будут способствовать решению перечисленных и других проблем.
2.Фонды обязательно медицинского страхования
Для реализации государственной политики в области обязательного медицинского страхования созданы Федеральный и Территориальный фонды обязательного медицинского страхования как самостоятельные некоммерческие финансово-кредитные учреждения в соответствии с постановлением Верховного Совета РФ «О порядке обязательного медицинского страхования граждан» на 1993 г. (от 24.02.93 г № 4543-1)
В России с 1993 года медицинское страхование существует в двух формах: обязательное и добровольное. Обязательное медицинское страхование свойственно странам с социально ориентированной рыночной экономикой и является частью системы социального страхования государства. Добровольное представляет собой самостоятельный вид медицинского страхования, служащий дополнением к обязательному.
По данным форм ведомственного статистического наблюдения на 1 октября 2007 года в Российской Федерации в системе обязательного медицинского страхования работало по договорам 8115 медицинских учреждений, в которые поступило средств ОМС: всего - 224 396,0 млн. рублей, в том числе из территориального фонда - 26 376,8 млн. рублей.
Численность граждан, застрахованных согласно спискам к договорам ОМС, составила 143 065,0 тыс. человек; численность граждан, обеспеченных страховым медицинским полисом ОМС - 139 346,0 тыс. человек, в том числе работающих - 57 217,5 тыс. человек, неработающих - 82 128,5 тыс. человек.
На 01.01.2008 года в ТФОМС (Территориальный Фонд Обязательного Медицинского Страхования) зарегистрировано 8 000 620 страхователей, из них 87 страхователей неработающего населения - органов исполнительной власти.
Основными источниками доходов бюджетов ТФОМС являются налоги, в том числе единый социальный налог в части, зачисляемой на счета ТФОМС, и страховые взносы на обязательное медицинское страхование неработающего населения, которые в структуре поступлений финансовых средств соответственно составили 45,4 % и 51,4 %. На счета ТФОМС поступило средств единого социального налога в сумме 125 093,5 млн. рублей (на 25% больше, чем в 2006 году), а страховых взносов на ОМС неработающего населения - 141 541,2 млн. рублей (на 25,7 % больше, чем в 2006 году). Таким образом, в 2007 году в части формирования доходов по ОМС, достигнуты позитивные результаты, о чем свидетельствует возросший по сравнению с 2006 годом уровень финансового обеспечения населения субъектов Российской Федерации средствами ОМС.
В 2007 году в среднем на одного застрахованного поступило налогов и взносов на ОМС неработающего населения в сумме 2 298,4 рублей, или 118,7 % от подушевого норматива финансирования за счет средств ОМС - 1 936,3 рублей, утвержденного Постановлением Правительства Российской Федерации от 30.12.2006 № 885 «О программе государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи на 2007 год».
Исполнение бюджетов ТФОМС по поступлению ЕСН в части, зачисляемой ы ТФОМС, в среднем по России составило 102,3 %. При этом в 54 субъектах Российской Федерации превышен средний показатель по России.
Поступило средств ОМС из ТФОМС в СМО - 203 766,7 млн. рублей.
На 1 января 2008 года работу по организации и проведению вневедомственного контроля качества медицинской помощи в системе ОМС осуществляли 12 108 специалистов, участвующих в деятельности по защите прав застрахованных граждан, в том числе 1 412 штатных специалистов ТФОМС, 3 253 штатных специалистов СМО, 7 443 внештатных медицинских экспертов, включенных в территориальный регистр.
Рассмотри структуру доходов Федерального фонда обязательного медицинского страхования в 2005 - 2006 гг. (млн. руб.), представленную ниже в таблице 1:
Код бюджетной классификацииНаименование дохода20052006000 1 02 00000 00 0000 000Налоги и взносы на социальные нужды34 58055 685182 1 02 01030 08 0000 110ЕСН, зачисляемый в ФФОМС34 58055 685182 1 09 08040 08 0000 140Недоимка,пени и штрафы по взносам в ФФОМС340,061,450000 1 05 00000 00 0000 000Налоги на совокупный доход280,0540,078182 1 05 01000 00 0000 110Единый налог, взимаемый в связи с приминением упрощенной системы налогооблажения145,7296,208182 1 05 02000 02 0000 110Единый налог на вмененный доход для отдельных видов деятельности133,3242,47182 1 05 03000 01 0000 110Единый сельскохозяйственный налог1,01,4000 2 02 02030 08 0000 151Субвенции ФФОМС50 79229 085000 2 02 01100 08 0000 151Дотации бюджету ФФОМС3 00028 010Доходы,всего88 992113 380
Как мы видим, по всем статьям доходов, кроме статей «недоимка, пени и штрафы по взносам в ФФОМС», «субвенции ФФОМС», в 2007 году происходит значительное увеличение поступления средств по сравнению с 2006 годом. Самые большие суммы поступлений в ФФОМС происходят за счет налога на совокупный доход, единого налога, взимаемого в связи с применением упрощенной системы налогообложения и единого налога на вмененный доход.
Наименование расходов20052006Руководство и управление в сфере установленных функций82,5122,9Международные отношения и международное сотрудничество0,50,3Переподготовка и повышение квалификации кадров7,58,0Другие вопросы в области культуры, кинематографии, средств массовой информации6,06,5Здравоохранение88 895,2113 202,7Обязательное медицинское страхование35 099,556 104,5Дотации на выполнение территориальный программ ОМС в рамках Базовой программы ОМС27 628,533 245 320Нормированный страховой запас ФФОМС4 085,04 950 000Мероприятия в области здравоохранения, спорта и физической культуры, туризма340,0360,0Информатика46,049,2Прикладные научные исследования в области здравоохранения и спорта4,04,3Средства (трансферты), передаваемые ФФОМС53 791,757 093,9Реализация мер социальной поддержки отдельных категорий граждан по обеспечению лекарственными средствами50 791,729 083,9Субсидии бюджетам ТФОМС на проведение дополнительной диспансеризации работающих граждан-2 000Субвенции бюджетам ТФОМС на финансовое обеспечение государственного задания в соответствии с программой государственных гарантий на оказание учреждениям здравоохранения муниципальных образований-12 800Дотации бюджетам ТФОМС на реализацию социальной программы поддержки неработающих пенсионеров в рамках территориальной программы ОМС-3 600Субсидии бюджетам ТФОМС на дополнительную оплату амбулаторно-поликлинической помощи, оказанной неработающим пенсионерам в рамках территориальной программы ОМС-6 400Субсидии на ОМС неработающего населения (детей)3 000,03 210,0Всего расходов88 991,7113 340,4
Рассмотрев таблицу, можно заметить, что расходы Федерального фонда обязательного медицинского страхования в 2006 году по сравнению с 2005 значительно увеличились. В 2005 году не предоставлялись субсидии бюджетам ТФОМС на проведение дополнительной диспансеризации работающих граждан, субвенции бюджетам ТФОМС на финансовое обеспечение государственного задания в соответствии с программой государственных гарантий, дотации бюджетам ТФОМС на реализацию социальной программы поддержки неработающих пенсионеров в рамках территориальной программы ОМС и субсидии бюджетам ТФОМС на дополнительную оплату амбулаторно-поликлинической помощи, оказанной неработающим пенсионерам в рамках территориальной ОМС программы. В 2006 году на эти статьи производились некоторые расходы. Однако, по сравнению с 2005 годом, в 2006 году уменьшились расходы фонда на реализацию мер социальной поддержки отдельных категорий граждан по обеспечению лекарственными средствами.
3. Проблемы и пути совершенствования финансирования здравоохранения
На рисунке 3 представлено распределение по основным источникам финансирования бесплатной медицинской помощи для разных типов учреждений здравоохранения.
В настоящее время подавляющее большинство медицинских организаций находятся в государственной и муниципальной собственности, ограничивающей возможности учреждений на самостоятельное определение ресурсов, необходимых для выполнения плана-задания по программе ОМС.
Очевидно, что больницы и поликлиники, которые являются основой сети медицинских учреждений России, выполняют программу ОМС.
Несмотря на проведенную в последние годы реформу в здравоохранении в финансовом обеспечении этой отрасли имеются серьезные недостатки. Главный из них - недостаточный размер финансирования. Постоянное недофинансирование отрасли ведет к сокращению профилактических медицинских мероприятий, снижению материально-технической оснащенности учреждений росту заболеваемости населения, огромным экономическим потерям государства, ухудшению социального климата в стране.
В этих условиях важным фактором улучшения финансового обеспечения здравоохранения является не только увеличение финансовых ресурсов, но и эффективность их использования, т.е. повышение результативности направляемых в отрасль бюджетных средств.
Прогнозы и планы в развитии здравоохранения, расширения их материально-технической базы, а также число занятых здесь трудовых ресурсов требуют постоянного и всевозрастающего выделения финансовых ресурсов. В связи с этим повышается роль экономического анализа деятельности медицинских учреждений.
Важнейшая задача в области организации, экономики и финансирования здравоохранения - определение путей достижения максимального медицинского и экономического эффекта. При этом особое значение имеет разработка предложений по наиболее эффективному, рациональному и экономному использованию средств, направляемых на содержание медицинских учреждений.
Анализ расходов на здравоохранение показывает, что в городах они растут быстрее, чем в сельской местности. Это обусловлено тем, что в городских больницах больше высококвалифицированных и высокооплачиваемых специалистов, следовательно, и фонд заработной платы больше. В городах расположены крупные больницы, оснащение которых современным и более дорогим оборудованием идет быстрее, нежели в мелких сельских учреждениях. Отсюда и опережение темпов роста затрат на эти цели. В свою очередь это также ведет к более быстрому росту затрат на хозяйственные расходы, капитальный ремонт зданий и сооружений.
На сегодняшний день проблемы финансирования здравоохранения в стране являются самыми острыми в системе финансового обеспечения социальной защиты. Правительство Российской Федерации в марте 2003 г. в основном одобрило Концепцию модернизации обязательного медицинского страхования. Основа модернизации системы обязательного медицинского страхования - это укрепление финансовой базы. Доминирующим принципом модернизации должна стать сбалансированность ресурсов и обязательств системы ОМС.
В программном документе "Основные направления социально-экономической политики Правительства РФ на долгосрочную перспективу", одобренном на заседании Правительства РФ 28 июня 2000 г., была поставлена задача достижения сбалансированности объемов государственных гарантий предоставления населению бесплатной медицинской помощи с финансовыми возможностями государства без сокращения перечня и объемов бесплатной медицинской помощи.
Предполагалось, что в случае увеличения бюджетных ассигнований на здравоохранение на 0,3% ВВП в 2001-2002 гг. может быть достигнуто формальное равенство размеров государственного финансирования здравоохранения и стоимости программы государственных гарантий. Однако, по мнению специалистов, увеличение финансирования на 0,3-0,4% ВВП следует рассматривать как заниженную оценку.
Нормативы стоимости медицинской помощи, используемые для расчетов стоимости этой программы, не учитывают расходов по проведению требуемой широкомасштабной реструктуризации здравоохранения, занижают затраты, необходимые на медикаменты, а также фиксируют существующий относительно низкий уровень заработной платы медицинских работников, которые в реальности получают часть доходов за счет теневых платежей пациентов. Кроме того, стоимость программы государственных гарантий рассчитывалась на основе требуемых объемов медицинской помощи, исходя из предпосылки, что оплачиваться будут только объемы медицинской помощи без расходов на содержание медицинских организаций.
На практике же бюджетные средства расходуются преимущественно на содержание медицинских организаций. Развитие и укрепление финансовой устойчивости российского здравоохранения, функционирующего на основе двухканального (за счет бюджетов всех уровней и ОМС) финансирования с постатейным разграничением полномочий между соответствующими структурами, возможно в зависимости от выбранной стратегии по следующим вариантам:
Интеграция страховой системы в бюджетную систему финансирования;
Переход от постатейного двухканального софинансирования медицинских организаций к долевому софинансированию медицинской помощи;
Интеграция бюджетных ресурсов в систему ОМС;
Сохранение сложившейся системы при повышении ответственности органов государственной власти за страхование неработающего населения.
Правительство РФ при подготовке проекта очередного Закона об обязательном медицинском страховании на основе Концепции модернизации ОМС, как представляется, остановилось на преимущественно бюджетном финансировании здравоохранения, но при сохранении организационной структуры ОМС. Получит ли Правительство в итоге укрепление финансовой устойчивости отрасли, сказать трудно.
С учетом фактически имеющего место кризиса финансирования здравоохранения наиболее эффективным представляется концентрация ресурсов и ответственности в рамках одного института - социального обеспечения и одной организации - государства, при параллельном финансовом стимулировании (налоги, льготы) добровольного медицинского страхования, как корпоративного, так и индивидуального.
Практика применения ОМС в России привела к существенным результатам: не реализовано ни одно из теоретически присущих ему преимуществ; не сформировало стимулов к экономии финансовых ресурсов по причине их катастрофического дефицита, не повысило качества медицинского обслуживания застрахованных, которые по-прежнему не стремятся вести здоровый образ жизни, а страхователи и страховщики по-прежнему экономически не заинтересованы заниматься его пропагандой или профилактикой заболеваний.
Что касается платной медицины, когда услуги оказываются за счет средств пациентов, то она должна развиваться на базе частных клиник в соответствии с законами рыночной экономики. Использование зданий и оборудования, государственных ЛПУ, созданных на средства бюджетов, а также рабочего времени врачами в ущерб пациентам, получающим услуги бесплатно в гарантированном государством объеме, является фактором, усиливающим социальное неравенство и напряженность в обществе.
Не стоит забывать, что высокий уровень социальной защиты является, в свою очередь, фактором экономического роста.
Делегирование государством части своих полномочий по социальной защите корпорациям могло бы снизить нагрузку на бюджет.
В современных российских условиях можно было бы поступить следующим образом. В отраслях, обеспечивающих высокий уровень рентабельности и заработной платы, обязать работодателей на крупных предприятиях осуществлять медицинское страхование своих работников в объеме территориальной программы ОМС (Программы государственных гарантий оказания гражданам РФ бесплатной медицинской помощи) за счет прямых отчислений от прибыли и заработной платы. При этом предоставить право уплаты взносов в солидарную систему ОМС по пониженной ставке, но их необходимо сохранить, так как любой уволившийся должен иметь возможность обменять полис обязательного корпоративного медицинского страхования на государственный, так как правительство остается конечным гарантом всех форм национальных систем финансового обеспечения социальной защиты.
Для предприятий, имеющих на балансе ЛПУ, должны быть предусмотрены налоговые льготы. Механизм функционирования подобного финансового института должен быть детально разработан, а его внедрение следует осуществлять поэтапно. Прибыль, направляемую на финансирование корпоративного здравоохранения (фабрично-заводской медицины), можно рассматривать как налог на сверхприбыль отраслей или форму ее перераспределения в пользу нуждающихся членов общества.
Таким образом, охрана здоровья граждан РФ, проживающих на всей территории страны должна гарантироваться в равной степени за счет общегосударственных финансовых ресурсов в объеме не менее 6% ВВП в год(а не 3 %, которые наблюдаются по факту), в том числе за счет института обязательного корпоративного медицинского страхования или фабрично-заводской медицины на предприятиях с высоким уровнем рентабельности. Добровольное медицинское страхование должно развиваться в качестве дополнительной формы защиты членов общества от риска потери здоровья.
В письме президента (В.В.Путина) на 2006 год указано:
Необходимо обратить внимание на следующие принципиальные моменты.
Первое. В 2005 году, в целом по России, дефицит финансирования Программы государственных гарантий оказания гражданам бесплатной медицинской помощи составил почти 130 миллиардов рублей, 21,4%. При этом в каждом четвертом субъекте Федерации госгарантии финансировались только на 40-50% от потребности.
К чему приводит подобный дефицит финансирования - известно. Люди вынуждены доплачивать за гарантированную государством бесплатную медицинскую помощь из своего кармана. Так, по данным Росстата, в 2005 году из личных средств на эти цели было потрачено почти 110 миллиардов рублей.
Сегодня в связи с разделением полномочий, по сути, федеральный центр в значительной степени утрачивает контроль. Во всяком случае, прямого контроля нет за тем, как тратятся эти деньги и как определяются приоритеты. И вот мы видим такой разброс. Второе. Между различными уровнями власти должны быть четко разграничены полномочия и обязательства в сфере здравоохранения. И здесь не должно быть ни дублирования, ни перекладывания ответственности друг на друга. Для каждого уровня власти должна быть определена доля ответственности за реализацию государственных гарантий оказания медицинской помощи.
Третье. В соответствии с ранее принятыми решениями новые, более оптимальные системы финансирования здравоохранения должны быть отработаны в так называемых пилотных регионах с соответствующей поддержкой федерального уровня. И вы все знаете, о чем идет речь. Это новая система оплаты труда по конечному результату, это стандартизация медицинской помощи. Мы должны четко себе представлять, что мы должны сделать для гражданина в сфере здравоохранения и на каких условиях. Это точный персонифицированный учет оказываемых услуг и пациентов.
Необходимо выявить все лучшее, что наработано в территориях, и опробировать новые модели управления материальными, кадровыми и финансовыми ресурсами. А затем предложить к реализации в других регионах наиболее эффективные из них.
В то же время это не означает, что повышение эффективности управления здравоохранения - удел лишь регионов, участвующих в эксперименте. Это общая задача для всех субъектов Федерации.
Финансирование здравоохранения должно обеспечивать не содержание учреждений, а лечение конкретного пациента. И, безусловно, здесь нужно ставить вопрос о мониторинге эффективности соотношения затрат и качества лечения.
Важно также разработать и внедрить новую систему оплаты труда медицинских работников. Систему, главными критериями которой станут объем и качество предоставленных услуг.
здравоохранение финансирование медицинский страхование
Заключение
По данным Всемирной организации здравоохранения, Россия находится на 130-м месте по поддержке государством здравоохранения. По данным социологических обследований, в настоящее время примерно 60% всех расходов в стране на медицину производится за счет различных государственных источников и примерно 40 % составляют расходы граждан. То есть в реальной жизни, когда государство не в состоянии оплатить лечение в полном объеме, пациент, чтобы получить качественную помощь, вынужден доплачивать сам.
Здоровье нации как одна из важнейших сфер, определяющих качество жизни граждан, вошло в число приоритетных направлений социально-экономической политики российского Правительства.
В современных условиях финансирование отечественного здравоохранения требует тщательного переосмысления с позиции дополнительного привлечения финансовых средств и их эффективного использования. Неофициальные соплатежи населения не могут рассматриваться как жизнеспособное решение данной проблемы. Сегодня необходим переход на экономические методы управления медицинскими организациями с целью вывода значительной доли финансирования медицинских организаций из «тени».
Здравоохранение занимает исключительное место в социально ориентированной рыночной экономике, поскольку именно здесь производятся медицинские услуги. Я считаю, что более полному вовлечению здравоохранения в экономический оборот способствует функционирование последнего на основе рыночных отношений. Нужно создать конкуренцию между учреждениями, оказываемыми медицинские услуги т.е. разрешить людям самим выбирать где лечиться, это позволит улучшить качество лечения. Нужно провести модернизацию системы медицинского страхования. Она позволит, наконец, ввести единые тарифы, стандарты и единую модель страхования.
Нужен переход от «реформирования» к планомерному развитию всей системы медицинской помощи в стране с выделением приоритетных направлений, в которые и надо инвестировать основные финансовые ресурсы. Среди приоритетов: охрана материнства и детства, снижение смертности трудоспособного населения, борьба с социально обусловленными заболеваниями.
Чтобы обеспечить оптимальный уровень финансирования здравоохранения нужно сочетать различные источники оплаты оказываемой медицинской помощи, в том числе развивать систему ДМС и использовать средства, получаемые от предпринимательской деятельности.
Наконец нужно наращивать выпуск отечественных медицинских препаратов и изделий. Сегодня из примерно 40 млрд. руб. общего объёма рынка медицинских изделий в нашей стране лишь треть - российская продукция. Даже вату и бинты мы вынуждены импортировать, не говоря уж о сложном диагностическом оборудовании.
Список использованной литературы:
1.Экономика социальной сферы. Учебное пособие для вузов/ С.В. Шишкин М.2004
2.Экономика здравоохранения - 2006- № 5 с 5-7
.Бюджетная система России. Учебник для вузов по экономическим специальностям/ под ред. Г.Б. Поляка М. ЮНИТИ 2007
.Механизмы эффективного финансирования в здравоохранении / Л.А.Габуева; под общей редакцией В.И. Стародубова М. МЦФЭР 2007
.Экономика здравоохранения. Учебное пособие для медицинских вузов / А.В. Решетников и др.; под общей редакцией А.В. Решетникова
.Экономика здравоохранения - 2006 - №2 с 30-35
.Бюджетная система Российской Федерации. Учебник. О.В. Врублевская и др.; под редакцией О.В. Врублевской, М.В. Романовского М. Юрайт-Издат, 2004
Бюджетная система Российской Федерации. Учебник / А.М.Годин, В.П.Горегляд, И.В. Подпорина, М. «Дашков и К» - 2007
Государственные и муниципальные финансы России. Учебное пособие. Л.С. Гринкевич, Н.К. Сагайдачная, В.В. Казаков, Ю.А. Рюмина.- М.: КНОРУС, 2007.
Бюджетный кодекс РФ, действующий в ре. 2008 г.
Государственные и муниципальные финансы: учебник для вузов. Бабич А.М., Павлова Л.М. М.:Финансы, ЮНИТИ, 2003
Медицинское страхование. Миронов А.А., Таранов А.М., Чейда А.А. М.: наука, 2001
Финансы, денежное обращение и кредит / под ред. В.К. Сенчагова.М.: Проспект, 2004
Финансы: Учеб. / Под ред. П.Н. Шуляк, Н.И. Белотелова. М.: Юрайт, 2000 (стр.221-227)
Ю.И. Тарасов - « Перспективы развития обязательного медицинского страхования» - Экономика здравоохранения - №3 - 2004г. - стр.18-21
Репетиторство
Нужна помощь по изучению какой-либы темы?
Наши специалисты проконсультируют или окажут репетиторские услуги по интересующей вас тематике.
Отправь заявку
с указанием темы прямо сейчас, чтобы узнать о возможности получения консультации.
Общие положения финансирования
Обеспечение системы здравоохранения необходимыми финансовыми ресурсами для оказания населению качественной и доступной медицинской помощи остается ключевой проблемой политики государства в области охраны здоровья граждан.
Финансовая система – совокупность законов, правил, норм, регулирующих финансовую деятельность и финансовые отношения государства.Финансовая система включает в себя: финансы предприятий, организаций, отраслей; бюджетную, кредитно-банковскую, страховую системы, а также фондовый рынок.
Финансирование – обеспечение физического или юридического лица финансовыми средствами для безвозвратного расходования на определенные цели: медицинские, хозяйственные, бытовые, управленческие и др.
В настоящее время в системе здравоохранения Российской Федерации действуют две экономические формы оказания гражданам медицинской помощи. Первая – бесплатная , за счет средств бюджетов всех уровней, обязательного медицинского страхования и других поступлений. Вторая – платная , за счет средств граждан, предприятий и других источников.
Основные источники финансирования:
Средства бюджетов всех уровней;
Средства ОМС;
Средства государственных внебюджетных фондов и целевых бюджетных фондов;
Средства ДМС;
Доходы организаций от предпринимательской деятельности;
Добровольные взносы и пожертвования
И другие не запрещенные законом поступления
В соответствии с новым законом о совершенствовании правового положения и реформе финансирования государственных и муниципальных учреждений все государственные и муниципальные учреждения будут разделены на три типа: казенные, автономные, бюджетные. Установлен срок переходного периода для вступления в силу положений закона - с 1 января 2011г. до 1 июля 2012г.
Казенные учреждения - государственные (муниципальные) учреждения нового типа, которые будут перечислять все доходы, полученные от приносящей доходы деятельности, в бюджет. При этом казенное учреждение будет отвечать по своим обязательствам только находящимися в его распоряжении денежными средствами, полученными в рамках сметного финансирования. При недостаточности указанных денежных средств субсидиарную ответственность по обязательствам такого учреждения несет собственник его имущества.
Перечень казенных учреждений будет ограничен.
В их число войдут:
Ø разнообразные военные ведомства,
Ø следственные изоляторы,
Ø исправительные учреждения,
Ø психиатрические больницы,
Ø лепрозории
Новые бюджетные учреждениябудут финансироваться на основе государственного задания (госзаказа) в форме субсидии, а заключать крупные сделки смогут только с согласия учредителя (государства или региональной власти, муниципалитета). Бюджетное учреждение не будет иметь права открывать счета вне казначейской системы. Закон также лишает бюджетные учреждения права распоряжения недвижимым или особо ценным движимым имуществом, закрепленным за учреждением, а также тем имуществом, которое было приобретено за счет средств, выделенных учредителем на покупку такого имущества. 0
К новым бюджетным учреждениям будут отнесены медицинские учреждения, школы, музеи, театры и другие государственные (муниципальные) учреждения.
Бюджетное учреждение не может быть подвергнуто банкротству, но при накоплении долгов его руководитель может быть уволен.
Автономное учреждение - это новый тип муниципального учреждения, обладающего большей финансово-хозяйственной самостоятельностью и большой степенью ответственности за результаты своей деятельности. Оно избавляется от необходимости отчитываться перед государством по заработанным средствам, а также получает право распоряжаться всем своим имуществом, за исключением особо ценного. При этом государство избавляется от ответственности за такое учреждение.
Большинство организаций здравоохранения являются бюджетными учреждениями , то есть государственными (муниципальными) учреждениями, финансовое обеспечение которых, в том числе по оказанию государственных (муниципальных) заданий, осуществляется за счет средств соответствующих бюджетов. Особенностью большинства бюджетных организаций здравоохранения является то, что они финансируются как непосредственно из бюджета собственника (РФ, субъекта РФ, муниципального образования), так и за счет бюджетов государственных внебюджетных фондов (Федерального и территориального фондов ОМС, Фонда социального страхования РФ, Пенсионного фонда РФ).
Важным источником финансирования здравоохранения являются средства обязательного медицинского страхования (ОМС) и добровольного медицинского страхования (ДМС).
Определенную роль в финансировании здравоохранения играет Фонд социального страхования РФ – специализированное финансово-кредитное учреждение при Правительстве РФ. Основными задачами Фонда социального страхования являются обеспечение гарантированных государством пособий по временной нетрудоспособности, беременности и родам, по уходу за ребенком, санаторно-курортному лечению, реализации государственных программ охраны здоровья работающих, национального проекта «Здоровье» и др.
В настоящее время за счет средств социального страхования оплачивается санаторно-курортное лечение участников ликвидации последствий аварии на Чернобыльской АЭС, медицинская реабилитация пострадавших в результате несчастных случаев на производстве, санаторно-курортное лечение детей, долечивание больных, перенесших острый инфаркт миокарда, острое нарушение мозгового кровообращения, операции по поводу аортокоронарного шунтирования и других заболеваний, в специализированных санаториях (отделениях). С 2006 года из средств фонда социального страхования финансируются родовые сертификаты, являющиеся источником дополнительного финансирования акушерской службы, а также углубленные медицинские осмотры работников промышленных предприятий, связанных с вредными условиями труда.
Наряду с ассигнованиями, выделяемыми из бюджетов всех уровней и государственных внебюджетных фондов, бюджетные учреждения здравоохранения имеют дополнительные источники доходов (внебюджетные средства) , которые они получают от разных предприятий, организаций, учреждений, граждан за выполнение различных видов медицинских услуг. Привлечение этих источников, как правило, является инициативным делом руководителя организации здравоохранения.
Согласно действующему законодательству в финансово-хозяйственной деятельности бюджетных организаций здравоохранения выделяют четыре вида внебюджетных средств :
- Средства от оказания платных услуг - основной источник внебюджетных средств бюджетных организаций, включает доходы, получаемые от производства и реализации медицинских товаров и платных медицинских услуг. По этим средствам составляется смета доходов и расходов, которая подписывается руководителем и главным бухгалтером бюджетной организации здравоохранения.
- Депозитные - денежные средства, поступающие во временное хранение бюджетным учреждениям с обязательством возврата по требованию владельца. К ним относятся залоги (при проведении аукционов), денежные средства больных, находящихся на стационарном лечении в больничных учреждениях, заработная плата работников, находящихся в командировке и т.д.
- Безвозмездные поступления от физических и юридических лиц, от международных организаций и правительств иностранных государств, в том числе добровольные пожертвования – к ним относятся денежные средства, получаемые бюджетными учреждениями от предприятий, учреждений и организаций. Например, суммы благотворительной помощи, добровольные пожертвования, стоимость имущества, безвозмездно переданного учреждениям здравоохранения и др.
- Средства от иной приносящей доход деятельности - денежные средства, не входящие в предыдущие группы (плата за больничное общежитие, пансионат, оплата за сервисные услуги, не относящиеся к платным медицинским услугам и др.).
В отношении этих видов внебюджетных средств права руководителей бюджетных учреждений ограничены. Так, распорядители бюджетных кредитов не имеют права даже временно использовать денежные средства из депозитов на текущие потребности своего учреждения. Депозитные средства возвращаются по первому требованию владельца.
Государственные и муниципальные медицинские учреждения могут оказывать платные услуги населению при наличии лицензии. При этом медицинские учреждения обязаны обеспечивать соответствие предоставляемых населению платных медицинских услуг (сверх гарантированного объема бесплатной медицинской помощи) требованиям федеральных или региональных медико-экономических стандартов.
Медицинские учреждения обязаны обеспечить граждан бесплатной, доступной и достоверной информацией, включающей в себя сведения о местонахождении учреждения (месте его государственной регистрации), режиме работы, перечне платных медицинских услуг с указанием их стоимости, об условиях предоставления и получения этих услуг, включая сведения о льготах для отдельных категорий граждан, а также сведения о квалификации и сертификации специалистов.
Предоставление платных медицинских услуг (сверх гарантированного объема бесплатной медицинской помощи) оформляется договором, которым регламентируются условия и сроки их получения, порядок расчетов, права, обязанности и ответственность сторон. Оплата за медицинские услуги производится в учреждениях банков или в медицинском учреждении. Расчеты с населением за предоставление платных услуг осуществляются медицинскими учреждениями с применением контрольно-кассовых машин. Медицинские учреждения обязаны выдать потребителю кассовый чек или копию соответствующего документа, подтверждающие прием наличных денег.
Пациенты, пользующиеся платными медицинскими услугами (сверх гарантированного объема бесплатной медицинской помощи), вправе требовать предоставления информации о наличии лицензии, сертификатов специалистов, методики расчета стоимости оказанной услуги и др.
Бюджетная система РФ состоит из бюджетов трех уровней:
первый уровень – федеральный бюджет и бюджеты государственных внебюджетных фондов;
второй уровень – бюджеты субъектов РФ и бюджеты территориальных внебюджетных фондов;
третий уровень – местные бюджеты.
В соответствии с бюджетной классификацией в федеральном бюджете, бюджетов субъектов РФ и местных бюджетах имеются разделы «Здравоохранение и физическая культура».
Бюджеты здравоохранения на всех уровнях формируются с учетом необходимости достижения минимальных государственных социальных стандартов в области охраны здоровья населения, представленных в Программе, на основе нормативов финансовых затрат на предоставление государственных или муниципальных медицинских услуг, а также в соответствии с другими нормами, установленными законодательством РФ, субъектов РФ, правовыми актами органов местного самоуправления.
В Программе госгарантий выделены виды медицинской помощи, предоставляемой населению за счет бюджетов всех уровней:
а) федерального бюджета – медицинская помощь, оказываемая в федеральных медицинских учреждениях, в том числе дорогостоящие виды медицинской помощи, перечень которых утверждается Министерством здравоохранения РФ;
б) бюджетов субъектов РФ и муниципальных образований – скорая медицинская помощь, амбулаторно-поликлиническая и стационарная помощь при социально значимых заболеваниях.
За счет средств бюджетов всех уровней осуществляются льготное лекарственное обеспечение и протезирование, а также финансирование медицинской помощи, оказываемой фельдшерско-акушерскими пунктами, хосписами, больницами сестринского ухода, лепрозориями, трахоматозными диспансерами, центрами по борьбе с синдромом приобретенного иммунодефицита, центрами медицинской профилактики, врачебно-физкультурными диспансерами, отделениями и центрами профпатологии, детскими и специализированными санаториями, домами ребенка, бюро судебно-медицинской экспертизы и патологоанатомической экспертизы, центрами экстренной медицинской помощи, станциями, отделениями, кабинетами переливания крови, санитарной авиацией.
В соответствии с действующим законодательством оплата взносов на ОМС неработающего населения происходит за счет местных бюджетов и бюджетов субъектов РФ.
Федеральный бюджет и бюджет федерального фонда ОМС разрабатываются и утверждаются в форме федеральных законов, бюджеты субъектов РФ и бюджеты территориальных фондов ОМС разрабатываются и утверждаются в форме законов субъектов РФ, местные бюджеты разрабатываются и утверждаются в форме правовых актов представительных органов местного самоуправления либо в порядке, установленном уставами муниципальных образований. Годовой бюджет составляется на один финансовый год, который соответствует календарному году и длится с 1 января по 31 декабря.
В соответствии со статьей 161 Бюджетного кодекса РФ ЛПУ, созданные органами государственной власти и местного самоуправления для осуществления функций некоммерческого характера, финансируемые из соответствующего бюджета и фонда ОМС, относятся к бюджетным организациям. На основе прогнозируемых объемов предоставления медицинских услуг и установленных нормативов финансовых затрат на их предоставление, а также с учетом исполнения сметы доходов и расходов отчетного периода ЛПУ составляет и представляет бюджетную заявку на очередной финансовый год, которая подается на утверждение вышестоящему распорядителю бюджетных средств.
В смете доходов и расходов ЛПУ должны быть отражены все доходы, получаемые как из бюджета и фондов ОМС, так и от осуществления предпринимательской деятельности, в том числе доходы от оказания платных услуг.
Получатели бюджетных средств имеют право на:
1. своевременное получение и использование бюджетных средств в соответствии с утвержденным бюджетной росписью размером с учетом сокращения и индексации;
2. своевременное доведение уведомлений о бюджетных ассигнованиях и лимитах бюджетных обязательств;
3. компенсацию в размере недофинансирования.
Получатели бюджетных средств обязаны:
1. своевременно подавать бюджетные заявки или иные документы, подтверждающие право на получение бюджетных средств;
2. эффективно использовать бюджетные средства в соответствии с их целевым назначением;
3. своевременно и в полном объеме возвращать бюджетные средства, предоставленные на возвратной основе;
4. своевременно представлять отчет и иные сведения об использовании бюджетных средств.
Предоставление бюджетных средств на здравоохранение осуществляется в следующих формах:
· ассигнований на содержание ЛПУ;
· трансфертов населению для финансирования льготного лекарственного обеспечения, протезирования, других социальных выплат и компенсаций в области охраны здоровья населения, установленных законодательством РФ, законодательством субъектов РФ, правовыми актами органов местного самоуправления;
· платежей на ОМС неработающего населения.
Проекты бюджетов фондов ОМС составляются органами управления указанных фондов и представляются органами исполнительной власти на рассмотрение законодательных (представительных) органов в составе документов и материалов, представляемых одновременно с проектами соответствующих бюджетов на очередной финансовый год.
Бюджеты фондов ОМС рассматриваются и утверждаются законодательными (представительными) органами власти в форме федеральных законов и законов субъектов РФ, как правило, одновременно с принятием федерального бюджета и бюджетов субъектов РФ на очередной финансовый год.
В связи с введением в действие части второй Налогового кодекса изменился порядок финансового взаимодействия и расходования средств в системе ОМС.
Финансовые средства Федерального фонда ОМС образуются за счет:
Финансовые средства территориальных фондов ОМС образуются за счет:
Части единого социального налога по ставкам, установленным законодательством РФ;
Части единого налога на вмененный доход для определенных видов деятельности в установленном законодательством размере;
Страховых взносов на ОМС неработающего населения, уплачиваемых органами исполнительной власти субъектов РФ, местного самоуправления с учетом территориальных программ ОМС в пределах средств, предусмотренных в соответствующих бюджетах на здравоохранение;
Иных поступлений, предусмотренных законодательством РФ.
В настоящее время в составе единого социального налога платежи в федеральный фонд ОМС составляют 0,2% и в территориальные фонды ОМС 3,4% от фонда оплаты труда. С 1 января 2001 года сбор и контроль за поступлением обязательных платежей в фонды ОМС осуществляется Министерством по налогам и сборам РФ.
Расходование средств Федерального и территориальных фондов ОМС осуществляется в соответствии с их бюджетами, утвержденными соответственно федеральным законом и законами субъектов РФ.
Органы исполнительной власти субъектов РФ и местного самоуправления перечисляют средства на ОМС неработающего населения в объемах, гарантирующих предоставление медицинских услуг указанной категории граждан в рамках территориальной программы ОМС, являющейся составной частью Программы.
В случае недостаточности указанных средств при формировании бюджетов территорий на предстоящий финансовый год предусматривается целевая дотация из бюджета вышестоящих органов исполнительной власти.
Территориальные фонды ОМС осуществляют:
Финансирование страховых медицинских организаций (СМО) по дифференцированным среднедушевым нормативам для оплаты медицинской помощи в рамках территориальной программы ОМС;
Финансирование мероприятий по здравоохранению в рамках региональных целевых программ;
Формирование нормированного страхового запаса, предназначенного для обеспечения финансовой устойчивости системы ОМС на территории субъекта РФ;
Формирование средств, предназначенных на обеспечение им управленческих функций по нормативу, устанавливаемому исполнительным директором по согласованию с правлением территориального фонда в процентах к размеру всех поступивших средств.
Процесс планирования и согласования объемов и видов медицинской помощи способствует выявлению нерационального использования финансовых и материальных ресурсов, развитию стационарозамещающих и ресурсосберегающих технологий. Финансирование здравоохранения в перспективе должно осуществляться на основе научного обоснования потребности населения территории в медицинской помощи, исходя из особенностей демографического состава, уровней и структуры заболеваемости населения, а не необходимости содержания сложившейся сети ЛПУ.
В соответствии с Программой социально-экономического развития РФ на среднесрочную перспективу (2002 - 2004 гг.), утвержденной распоряжением Правительства РФ от 10.07.2001 №910-р, реформирование финансового механизма здравоохранения будет связано с формированием системы обязательного медико-социального страхования (ОМСС). Планируется реорганизовать существующие Федеральный и территориальные фонды ОМС и Фонд социального страхования РФ в единый Федеральный фонд ОМСС. Новая организационная структура позволит повысить уровень централизации средств государственного социального страхования, а законодательное решение проблемы размеров и порядка оплаты страховых взносов на ОМСС неработающего населения за счет бюджетных средств решить задачу полного финансирования обязательств ОМСС на всей территории страны.
Переход на подушевой принцип финансирования изменит экономические условия деятельности органов управления здравоохранением, ослабит их заинтересованность в поддержании всех подведомственных им ЛПУ и создаст предпосылки для ориентации на конечные показатели здоровья населения и поиск эффективных вариантов использования имеющихся ресурсов. Появится возможность широкого маневрирования кадровыми, материальными и финансовыми ресурсами, а также применения более рациональных форм организации медицинской помощи без риска уменьшения общей суммы финансирования.
Контрольные вопросы.
1. Определение финансовой системы здравоохранения.
2. Что должна обеспечивать система финансирования здравоохранения?
3. Основные источники финансирования здравоохранения.
4. Что является основой формирования бюджета здравоохранения в РФ?
5. Бюджетная классификация по уровням ассигнования.
6. Виды медицинской помощи, предоставляемые населению в зависимости от бюджетных уровней.
7. Составление и предоставление бюджетной заявки ЛПУ на очередной финансовый год.
8. Права и обязанности получателей бюджетных средств.
9. Формы бюджетных средств на здравоохранение.
10. Составление, рассмотрение и утверждение бюджетных фондов ОМС.
11. Формирование финансовых средств ФФОМС и ТФОМС.
12. Что финансируется ТФОМС?
13. Каким должно стать финансирование здравоохранения РФ в перспективе?
Глава 4: Основные принципы организации здравоохранения.
Политика в области охраны здоровья населения.
Каковы составляющие хорошей системы здравоохранения? Что делает систему здравоохранения справедливой? Как мы определяем, работает ли система здравоохранения так хорошо, как она могла работать? Естественно, что ответы зависят от точки зрения отвечающего. Но из какого стандарта мы бы не исходили, очевидно, что в ряде стран системы здравоохранения работают хорошо, а в других плохо. Это связано не только с различиями в доходах или расходах, так как показатели результативности могут быть весьма различными, даже в странах с сопоставимыми уровнями расходов на здравоохранение. Различие между хорошо работающей системой здравоохранения и той, которая не оправдывает ожиданий, может измеряться показателями смертности, инвалидности, заболеваемости, унижения и отчаяния. И если те, кто отвечает за принятие решений, будут действовать на основе показателей результативности, им необходимо располагать четкими пониманием основных функций, которые ложатся на систему здравоохранения.
Сегодня и каждый день жизнь большого числа людей находится в руках системы здравоохранения. С момента благополучных родов здорового ребенка и до момента оказания достойной помощи слабым пожилым людям системы здравоохранения несут на себе жизненно важную непрерывную ответственность перед людьми на протяжении всей их жизни.
Эти системы чрезвычайно важны для здорового развития, как отдельных лиц, семей, так и общества в целом. Действия в интересах здоровья – это любой вид помощи: будь то индивидуальная помощь или услуги в сфере общественного здравоохранения, главная задача которых заключается в сохранении и улучшении здоровья. Этот вывод корреспондируется с принятым определением здравоохранения как системы «социально-экономических и медицинских мероприятий, имеющих цель сохранить и повысить уровень здоровья каждого отдельного человека и населения в целом» (БМЭ, 3 изд., т. 8, с. 347).
История развития здравоохранения, как и медицины в целом, указывает на то, что это развитие происходило в соответствии с определенными предпосылками, исходными позициями, характерными для каждого исторического периода – определенными теоретическими и организационными принципами, которые складывались в процессе формирования экономических, политических, административных и прочих структур общества и его систем здравоохранения.
Одним из определяющих принципов современного здравоохранения является сохранение здоровья здоровых, что позволяет придать приоритет государственной и общественной деятельности в области профилактики заболеваний. Так, еще на первом съезде медико-санитарных отделов в июне 1918 года были обсуждены и приняты принципы здравоохранения советской республики: государственный характер, плановое развитие, единство, санитарная самодеятельность населения – его активное участие в здравоохранении, прежде всего, – профилактическое направление. Именно такие «основные принципы» считались теоретическим и организационным базисом – своего рода вектором развития здравоохранения в советский период. Как показал опыт, они имеют прямое отношение не только к здравоохранению в нашей стране, но и во многом – к здравоохранению любой страны – к развитию национального здравоохранения. Это подтвердило коллективное решение Всемирной Ассамблеи здравоохранения ВОЗ на ее 23 сессии в 1970 году. На этой ассамблее, по инициативе делегации нашей страны была принята резолюция (ВАЗ, 23, 61), обобщающая опыт здравоохранения в СССР и ряде других стран – «Основные принципы развития национального здравоохранения». До сих пор эта резолюция рассматривается как один из ведущих, стратегических документов ВОЗ. Так, в V Общей программе ВОЗ на 1973-1977 гг., со ссылкой на резолюцию ВАЗ, 23, 61, подчеркивалось: «Всемирный опыт показывает, что имеется ряд основных принципов, соблюдение которых обеспечивает оптимальное развитие национальных систем здравоохранения».
Действительно, становление и развитие здравоохранения в любой стране, если ее правительство, общественные структуры берут на себя ответственность за реализацию социальной политики в области здравоохранения, использует названные и другие основные принципы охраны здоровья населения. В этом случае главными исходными позициями (принципами) становятся государственная, общественная ответственность за охрану и укрепление здоровья, профилактическая направленность, участие населения в здравоохранении.
Вместе с тем, в связи с коренными социально-экономическими и политическими переменами, созданием рыночной экономики и прочего в жизни нашего общества, сегодня нужно видеть и новые процессы, новые принципы, которые не отменяют, а дополняют и реформируют прежние. Однако следует заметить, что важнейшим практическим вопросом при всех переменах продолжают оставаться государственные гарантии в охране здоровья граждан. Государственные гарантии в области охраны здоровья населения в современных условиях по характеру патологии носят не столько медицинский, сколько социальный и политический характер. Государство обязано предоставлять гарантии в отношении охраны здоровья своим гражданам независимо от формы организации медицинской помощи или финансирования здравоохранения. Важным шагом в осуществлении целенаправленной политики развития и реформирования здравоохранения стала одобренная в 1997 году Концепция развития здравоохранения и медицинской науки в Российской Федерации. В ней отмечено, что система здравоохранения РФ должна сохранять в новых условиях основные характеристики: 1) нацеленность на сохранение и улучшение здоровья многонационального народа России; 2) обеспечение всеобщности, социальной справедливости и доступности медицинской помощи при реализации законных прав граждан в сфере здравоохранения вне зависимости от их социального статуса, уровня дохода и места жительства.
Целью реализации Концепции должно являться сокращение прямых и косвенных потерь общества за счет снижения заболеваемости и смертности населения РФ.
Данная цель будет достигнута при решении следующих задач: 1) увеличение объема мероприятий медицинской профилактики; 2) восстановления утраченного здоровья в более короткие сроки путем предоставления населению качественной и общедоступной медицинской помощи; 3) повышение эффективности использования ресурсов в здравоохранении.
Принципы реализации Концепции заключаются в профилактической направленности, единстве медицинской науки и практики здравоохранения, экономической эффективности функционирования учреждений здравоохранения, участии населения в решении вопросов охраны здоровья. Основные направления в совершенствовании организации медицинской помощи ориентированы на перенос объемов помощи из дорогостоящего стационарного сектора в амбулаторный, развитие первичной медико-санитарной помощи (ПМСП) на базе врачебных практик с целью повышения эффективности системы здравоохранения. Особая роль отводится развитию института врача общей (семейной) практики. В поликлиниках при этом должна развиваться консультативно-диагностическая служба со специализированными лабораториями и диагностическим оборудованием. На их базе могут быть развернуты отделения реабилитации и терапии, службы ухода, дневные стационары, центры амбулаторной хирургии и медико-социальной помощи. Такая организация будет способствовать повышению качества медицинской помощи. В конечном итоге будет построена модель, наиболее полно отвечающая потребности населения и требованиям медицинской и экономической эффективности.
Стационарная помощь также нуждается в серьезной реорганизации, для чего нужна разработка соответствующей правовой базы и соответствующих федеральных, региональных и муниципальных программ. Это должно быть достигнуто путем снижения необоснованной госпитализации, а также сокращения длительности госпитального этапа за счет структурной реорганизации стационаров по степени интенсивности лечебно-диагностического процесса с одновременным расширением объемов медицинской помощи в стационарах дневного или краткосрочного пребывания и внедрения стационарзамещающих технологий. При осуществлении реструктуризации больниц следует предусматривать распределение коечной мощности в зависимости от интенсивности лечебно-диагностического процесса: 1) интенсивного лечения – до 15%; 2) восстановительного лечения – до 50%; 3) длительного лечения больных хроническими заболеваниями – до 20%; 4) медико-социальной помощи – до 15%.
Немаловажная роль отводится в Концепции развитию медицинской науки, основными задачами которой являются: 1) формирование долговременной стратегии сохранения и укрепления здоровья населения, разработка научных основ борьбы с наиболее распространенными заболеваниями; 2) получение на основе фундаментальных исследований новых и углубление имеющихся знаний о структуре и функциях здорового и больного организма человека, его жизнедеятельности и адаптации к условиях окружающей, в том числе социальной, среды; 3) разработка новых медицинских технологий профилактики, диагностики и лечения болезней, восстановления утраченного здоровья, увеличения продолжительности активного периода жизни человека; 4) разработка новых схем организации медицинской помощи и управления здравоохранением; 5) создание банка данных современных медицинских технологий.
Решение этих задач возможно путем разграничения функций заказчика научных исследований и их исполнителя. Такой подход приведет к исключению дублирования исследований, распыления средств на мелкие и малозначимые разработки и сосредоточению средств на научных темах, способных принести ощутимую теоретическую и практическую пользу. На Российскую Академию медицинских наук возложены функции определения и разработки важнейших направлений фундаментальных и прикладных медицинских научных исследований, их организации и координации, подготовки высококвалифицированных научных кадров.
Министерство здравоохранения РФ определяет приоритеты на научные разработки прикладного характера. Оно является государственным заказчиком федеральных и отраслевых программ в области здравоохранения и координирует все федеральные программы, касающиеся охраны здоровья населения и научного обеспечения государственного санитарно-эпидемического надзора. Министерство здравоохранения РФ и РАМН совместно в рамках Бюро межведомственных научных советов осуществляют комплексную экспертизу федеральных и отраслевых научных программ, представляют свои рекомендации Правительству РФ по внедрению и эффективному использованию в практике достижений медицинской науки.
Вопросы кадровой политики должны решаться с учетом изменений, происходящих во всех сферах здравоохранения. Одним из условий более точного определения уровня профессиональной подготовки специалистов в условиях единого образовательного пространства должно стать совершенствование системы итоговой государственной аттестации выпускников медицинских и фармацевтических образовательных учреждений, а также сертификация специалистов отрасли, введение трехуровневой системы подготовки. Необходимо расширить объемы подготовки врачей общей практики.
Основным направлением реализации государственной политики в области лекарственной помощи гражданам является гарантированное лекарственное, в том числе льготное, обеспечение амбулаторной и стационарной медицинской помощью в объеме и на условиях федеральной и территориальных программ государственных гарантий.
Определяющим уровнем системы управления здравоохранением страны является законодательный, состоящий из федерального и регионального законодательств, представляющих единую согласованную систему, построенную на единых принципах, заданных Конституцией РФ. Задачи законотворческой деятельности состоят в дальнейшем развитии конституционных принципов обеспечения прав граждан на медицинскую помощь и охрану здоровья, совершенствовании действующего законодательства в области здравоохранения. Законодательство в здравоохранении имеет целью: 1) государственное строительство; 2) обеспечение гарантий прав граждан на федеральном, субъекта Федерации и муниципальном уровнях; 3) обеспечение решения актуальных проблем медицинской помощи и профилактики заболеваний.
Важнейшими элементами проведения государственной политики в области здравоохранения РФ продолжают оставаться государственные гарантии в отношении охраны здоровья своих граждан независимо от формы организации медицинской помощи или финансирования здравоохранения. В Концепции развития здравоохранения и медицинской науки в РФ отмечено, что оказание медицинской помощи населению проводится в рамках государственных гарантий обеспечения граждан РФ бесплатной медицинской помощью.
Программа государственных гарантий, утвержденная Правительством РФ, представляет собой комплекс нормативных документов, определяющих перечень заболеваний, видов, объемов, условий предоставления и финансирования медицинской помощи, оказываемой населению бесплатно, за счет средств бюджетов всех уровней, средств обязательного медицинского страхования и других поступлений. В рамках программы государственных гарантий гражданам РФ бесплатно предоставляются скорая медицинская помощь, амбулаторно-поликлиническая помощь, включая профилактическую и стационарную.
Главным направлением совершенствования системы управления, отмеченным в Концепции, становится обеспечение ее целостности за счет единых для здравоохранения РФ систем планирования, нормирования, стандартизации, лицензирования, сертификации, единой технологической, технической и кадровой политики. Важнейшим элементом проведения государственной и муниципальной политики в области здравоохранения является единая система стратегического и текущего планирования, обеспечивающая рациональную организацию здравоохранения в современных социально-экономических условиях. Для обеспечения целостности системы планирования здравоохранения необходимо, чтобы каждый субъект РФ принимал план развития здравоохранения с учетом целей социально-экономического развития региона, контрольных цифр федеральных планов и программ, анализа состояния здоровья населения регионов, имеющихся ресурсов здравоохранения и оценки эффективности их использования. В этой связи, положительное влияние на обеспечение целостности здравоохранения на уровне субъектов РФ должна оказать система обязательного медицинского страхования как интегрированная система финансирования медицинской помощи в рамках государственных гарантий.
План развития здравоохранения устанавливает перед здравоохранением субъекта Федерации задачи, обеспечивающие достижение социально-экономических целей развития региона. В этом плане должны быть определены (как по основным службам здравоохранения, так и для муниципальных образований): 1) показатели здоровья населения, в достижение которых должна внести вклад система здравоохранения как часть системы охраны здоровья; 2) плановый объем финансовых ресурсов, выделяемых здравоохранению, общие принципы финансирования и показатели эффективности деятельности отрасли; 3) принципы совершенствования системы управления здравоохранением; 4) основные направления профилактической деятельности.
Подводя итоги всему сказанному, можно утверждать, что политика в области охраны здоровья населения в РФ определяется следующими основными принципами:
1) ответственность общества и государства за охрану и укрепление здоровья населения, создание общественной системы, интегрирующей деятельность учреждений и организаций всех форм собственности, всех форм и структур (государственных, муниципальных, частных, страховых и др.), гарантирующей охрану и укрепление здоровья населения;
2) обеспечение со стороны государства и общества всех граждан общедоступной, квалифицированной медицинской помощью, бесплатной по ее основным видам;
3) сохранение и развитие социально-профилактического направления охраны и укрепления здравоохранения на основе санитарно-гигиенических, противоэпидемических, общественных и индивидуальных мер формирования здорового образа жизни, охраны и воспроизводства здоровья здоровых – санологии (валеологии);
4) личная (персональная) ответственность за свое здоровье и здоровье окружающих;
5) интеграция охраны здоровья в комплексе мер (программ) по защите, охране окружающей среды, экологической, демографической, ресурсосберегательной и ресурсоохранной политике;
6) сохранение и развитие планирования (программирования) в соответствии с целями (целевое планирование) и задачами развития общества и государства, стратегии здравоохранения как отрасли государства и функции общества на основе междисциплинарного подхода;
7) интеграция науки и практики здравоохранения. Использование достижений науки в практике здравоохранения;
8) развитие медицинской самодеятельности – участия населения в охране здоровья;
9) охрана и улучшение здоровья как интеграционная задача, глобальная проблема, сфера международного сотрудничества;
10) гуманизм медицинской профессии, соблюдение норм и правил врачебной этики и медицинской деонтологии.
Следуя этим принципам, есть вполне реальная возможность привести к поступательному и стабильному развитию национального здравоохранения в ближайшие 10-20 лет, то есть к 2010-2020 году.
Контрольные вопросы.
1. Здравоохранение, как система мероприятий по сохранению, укреплению и восстановлению здоровья населения.
2. «Основные принципы развития национального здравоохранения» - как один из ведущих стратегических документов ВОЗ.
3. Концепция развития здравоохранения и медицинской науки в РФ – целенаправленная политика развития и реформирования здравоохранения.
4. Цель и задачи реализации концепции.
5. Принципы и основные направления реализации концепции.
6. Основные задачи развития медицинской науки отраженные в концепции.
7. Законодательная база здравоохранения.
8. Основы политики отечественного здравоохранения.
9. Совершенствование системы управления государственной и муниципальной политики в области здравоохранения.
Глава 5: Основные направления реформы и тенденции развития
Здравоохранения в РФ.
История развития системы охраны здоровья в советский период связана с формированием в бывшем Советском Союзе и других социалистических странах новой, не имеющих прежде аналогов в мировой практике модели государственного здравоохранения. Но, как известно, при этой модели практически полностью отсутствует рынок медицинских услуг, и государство выступает в качестве монопольного заказчика всех основных здравоохранительных мероприятий. Стопроцентный государственный заказ в деятельности ЛПУ лежит в основе специфической формы взаимодействия между спросом и предложением, присущей только этой модели. Практически спрос на услуги определяется и ограничивается тем объемом предложения, которое заказывает и обеспечивает государство. С точки зрения рыночного подхода основными недостатками такой системы является то, что созданная в начале тридцатых годов 20-го столетия отечественная модель государственного здравоохранения была построена на тех же принципах, что и сталинская программа индустриализации промышленности и коллективизации сельского хозяйства. Она носила выраженный мобилизационный характер, ориентированный на функционирование в особых условиях и условиях войны. И такой механизм не может быть основой модели медицинского обслуживания в демократическом рыночном государстве, где вся система власти построена на диктатуре Закона, а не на диктатуре органов государственного управления.
В новых условиях главным фактором, обеспечивающим интеграцию системы охраны здоровья в рыночную экономику, создание условий для многоукладности здравоохранения, является безусловный отход от политики несбалансированной опеки государства в этой области, что требует необходимости реформы устаревшей и не эффективной системы советского здравоохранения.
Определение реформы.
Несмотря на широкое использование термина «реформа», нет сколько-нибудь целостного и общепризнанного определения того, что представляет собой реформа сектора здравоохранения. Тем не менее, необходимо принять во внимание то, что единственная цель любого реформирования – сбалансировать систему и сделать её адекватной изменившимся условиям внешней среды.
Учитывая это, Касселье (1995) определяет реформу сектора здравоохранения как деятельность, связанную с изменением политики и институтов здравоохранения, через которые она производится. Анализируя различные аспекты этого процесса, можно утверждать (Берман, 1995), что для того, чтобы реформа состоялась, изменения должны быть направлены на достижение целого ряда политических целей. Что касается продолжительности процесса, то реформа должна представлять собой ряд последовательных долгосрочных изменений, а не единовременное событие.
Поскольку подходы к реформе, а также число и набор мероприятий, включаемых в пакет «реформ», в значительной степени различны по странам, то реформы, как правило, обсуждаются и принимаются не как единое целое, а как пакет различных мер, каждая из которых заслуживает самостоятельной оценки. Тем не менее, в целом, для характеристики конкретных реформ сектора здравоохранения характерны ключевые элементы системы, их определения:
Ключевые элементы реформы системы здравоохранения (ВОЗ, 2000)
1. Структурные преобразования вместо поэтапных или эволюционных изменений.
2. Изменение целей политики в области здравоохранения с последующими институциональными изменениями вместо одной лишь постановки новых задач.
3. Целенаправленные, а не случайные изменения
4. Последовательные и долгосрочные, а не единовременные изменения
5. Политический процесс сверху донизу под руководством национальных, региональных и местных органов государственной власти.
1. Разнообразие принимаемых мер.
2. Определение специфических характеристик систем здравоохранения в различных странах.
Вопрос необходимости проведения реформ
Важную роль в этой области играют две большие группы факторов.
Первая обусловлена тем, что различные силы, действующие извне сектора здравоохранения, влияют на базовую структуру, в рамках которой вырабатывается политика в области здравоохранения. Во многих случаях реформы здравоохранения являются не изолированным явлением, а составной частью более широких структурных усилий по реформированию в области социального обеспечения и в других социальных сферах.
Вторая группа факторов связана с существующими проблемами, касающимися состояния здоровья населения и сектора здравоохранения. К ним относятся специфические угрозы для здоровья населения страны, их последствия для моделей медицинского обслуживания, востребованных обществом, обострение трудностей с финансированием здравоохранения, а также ряд организационных и структурных проблем.
Основополагающие факторы реформы здравоохранения.
Структуру и способность системы здравоохранения к будущим преобразованиям отражают множество внешних факторов: социальные нормы и ценности напрямую влияют на основополагающие принципы системы, а также на стремление к проведению реформ. Уровень экономического развития станы влияет на объем ресурсов, имеющихся в наличии для целей медицинского обслуживания. Также межсекторальные факторы, как жилой фонд, социальное страхование, питание и загрязнение окружающей среды также имеют немаловажное значение. Роль образования, в частности численно хорошо подготовленных управленцев, степень внедрения и уровень качества информационных систем тоже влияют на способность системы здравоохранения к серьезной и долгосрочной реформе. Эти внешние факторы подразделяются и рассматриваются по трем направлениям реформирования здравоохранения:
1. Определение роли ценностей;
2. Реальная роль макроэкономики;
3. Социально-демографические факторы.
Финансирование здравоохранения осуществляется в основном по бюджетно-страховой системе. После 1993 г. в России действуют разные источники финансирования здравоохранения, которое в советское время считалось бесплатным.
Выступая на заседании Государственной Думы РФ 25 октября 2013 г., министр финансов РФ А. Г. Силуанов пояснил: «Мы переходим на страховые принципы. Деньги идут за пациентом из фонда страхования, куда бы он ни обратился, в какую бы поликлинику ни пришел, ему будет обеспечено финансирование из ФОМС» . Тогда же глава Счетной палаты РФ Т. Голикова отметила, что с 2014 г. качество медицинских услуг даже в Москве и Санкт-Петербурге может резко снизиться из-за проблем с финансированием .
Всемирная организация здравоохранения рекомендует формировать расходы федерального бюджета на здравоохранение с учетом трансфертов фонда ОМС. Однако в настоящее время из всех видов расходов ситуация с расходами на здравоохранение выглядит наиболее драматично. Сложности также связаны с реформированием системы здравоохранения, осуществлением перехода на страховые принципы, когда финансирование медицинских услуг должен будет обеспечивать фонд ОМС.
В гл. 11 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации» указывается, что большая часть финансирования здравоохранения осуществляется за счет средств ОМС. Бюджетная система и система ОМС имеют федеральные и территориальные уровни.
Источниками финансирования в сфере охраны здоровья в соответствии с Федеральным законом «Об основах охраны здоровья граждан в Российской Федерации» являются:
- 1) бюджетные средства федеральных, республиканских, местных бюджетов; средства, поступающие от государственных и общественных организаций;
- 2) средства системы ОМС от государственных и общественных организаций и других хозяйствующих объектов;
- 3) внебюджетные средства добровольного медицинского страхования, личные средства граждан, благотворительные взносы, средства государственных и муниципальных систем здравоохранения;
- 4) платная медицина;
- 5) доходы от ценных бумаг и кредитов, в первую очередь банков;
- 6) благотворительные фонды общественных организаций и граждан.
В зависимости от вида медицинской помощи определены несколько источников финансирования.
- 1. Первичная медико-санитарная помощь финансово обеспечивается за счет средств ОМС в рамках территориальных программ ОМС; бюджетных ассигнований федерального бюджета, бюджетов субъектов РФ, выделяемых на финансовое обеспечение территориальных программ государственных гарантий бесплатной медицинской помощи, не включенной в территориальные программы ОМС; иных источников в соответствии со ст. 82, 83 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации».
- 2. Специализированная медицинская помощь финансово обеспечивается за счет средств ОМС в рамках территориальных программ ОМС; ассигнований бюджетов субъектов РФ в рамках территориальных программ государственных гарантий оказания бесплатной медицинской помощи, не входящей в территориальные программы ОМС; бюджетных ассигнований федерального бюджета, выделяемых медицинским организациям, подведомственным федеральным органам исполнительной власти (в части медицинской помощи, не входящей в базовую программу ОМС); иных источников в соответствии с Федеральным законом «Об основах охраны здоровья граждан в Российской Федерации».
- 3. Скорая медицинская помощь финансово обеспечивается за счет средств ОМС в рамках территориальных программ ОМС; ассигнований бюджетов субъектов РФ в рамках территориальных программ государственных гарантий оказания бесплатной медицинской помощи, не входящей в территориальные программы ОМС; бюджетных ассигнований федерального бюджета, выделяемых медицинским организациям, подведомственным федеральным органам исполнительной власти и включенным в перечень, утвержденный уполномоченным федеральным органом исполнительной власти (в части медицинской помощи, не входящий в базовую программу ОМС.
- 4. Санаторно-курортное лечение финансово обеспечивается за счет бюджетных ассигнований соответствующих бюджетов, выделяемых для отдельных категорий граждан, установленных законодательством РФ;
и бюджетных ассигнований федерального бюджета, выделяемых федеральным органам исполнительной власти на оказание государственных услуг по санаторно-курортному лечению; иных источников в соответствии с Федеральным законом «Об основах охраны здоровья граждан в Российской Федерации».
- 5. Паллиативная помощь финансово обеспечивается за счет бюджетных ассигнований бюджетов субъектов РФ, выделяемых в рамках территориальных программ государственных гарантий бесплатного оказания гражданам медицинской помощи; иных источников.
- 6. Медицинская помощь населению отдельных территорий и работникам отдельных организаций финансово обеспечивается за счет средств ОМС в рамках территориальных программ ОМС и ассигнований федерального бюджета.
- 7. Медицинская помощь военнослужащим и приравненным к ним лицам, а также лицам, задержанным, заключенным под стражу, находящимся под арестом и т.д., финансово обеспечивается в соответствии с законодательством РФ.
Вопросы, связанные с финансированием здравоохранения субъектов РФ, регулируются договорами.
Согласно ст. 41 Конституции РФ медицинская помощь гражданам в учреждениях государственной и муниципальных систем здравоохранения оказывается бесплатно. В связи с этим Правительством РФ принимаются постановления, которыми утверждаются программы государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи. Такая программа была принята постановлением от 11.09.1998 № 1096. В постановлении от 24.07.2001 № 550 Правительство РФ утвердило изменения и дополнения к этой программе по формированию и экономическому обоснованию территориальных программ государственных гарантий оказания бесплатной медицинской помощи. В постановлении Правительства РФ от 04.10.2010 № 782 «О Программе государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи на 2011 год» также делался упор на формирование и экономическое обоснование территориальных программ государственных гарантий бесплатной медицинской помощи. Постановлением Правительства РФ от 19.12.2015 № 1382 утверждена Программа государственных гарантий бесплатного оказания гражданам медицинской помощи на 2016 год.
В последние годы начиная с 2013 г. расходы федерального бюджета на здравоохранение сократились на 35% (с 515 млрд до 332 млрд руб.). Период планирования в области формирования в России государственного бюджета (в том числе и в части финансирования здравоохранения) в 2016 г. сокращен с трех лет до одного года. В 2016 г. расходы на здравоохранение по сравнению с предыдущим годом сократились на 7%. Количество больниц в стране, в глубинке и столице, уменьшилось на 40%, больничных коек стало меньше на 6%, поликлиник на 20%, закрылись многие медицинские пункты в деревнях и селах, хотя теперь они медленно, но восстанавливаются. Высокотехнологичная помощь для региональных учреждений, которой мы гордились, но некоторым данным, сократится в 4 раза, расходы на ее развитие сократятся в 2,5 раза .
По данным Минздрава России, несмотря на то что в России ежегодно выпускается примерно 24 тыс. врачей (из которых 8 тыс. не доходят до медицинских учреждений) , у нас десятилетиями не хватает врачей и среднего медперсонала, динамика обеспеченности их уже много лет носит отрицательный характер. Примечательно, что 30% медицинских работников - пенсионного возраста, около 60% - от 30 до 60 лет. Обеспеченность врачами участковой службы за 2012-2013 гг. сократилась на 8% . Естественно, что такое положение в сфере здравоохранения может привести к ухудшению здоровья граждан России и еще больше снизить общие показатели жизни населения.
Бесплатность при оказании медицинской помощи в настоящее время обеспечивается программами государственных и территориальных гарантий оказания бесплатной медицинской помощи, которым посвящена гл. 10 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации». Следует иметь в виду, что кроме медицинских организаций Минздрава России за счет бюджета функционируют и ведомственные медицинские учреждения министерств обороны, финансов, труда, энергетики, внутренних дел, иностранных дел, транспорта, налоговой службы и др. Имея еще и свои ведомственные дотации, они богаче лечебных учреждений общей системы здравоохранения. Поэтому появились и упорядочиваются платное обслуживание и сервисные услуги, нуждаются в увеличении льготы отдельным категориям граждан, а также система медицинского страхования.
Что касается финансового обеспечения медицинского и фармацевтического образования, а также научных исследований в сфере охраны здоровья, то их финансовое обеспечение осуществляется в соответствии с законодательством РФ.
В Федеральном законе «Об основах охраны здоровья граждан в Российской Федерации» (ст. 80) перечислены виды услуг медицинской помощи, за которые недопустимо взимать с граждан плату. Это все основные виды медицинской помощи: первичная медико-санитарная помощь, специализированная, замена лекарств на более дорогие в случаях непереносимости, индивидуальная палата в случаях тяжести заболевания или по эпидемиологическим показаниям, транспортные услуги при обследовании, которое лечебное учреждение у себя не проводит, а также бесплатное пребывание родителя или законного представителя в больнице с ребенком младше трех лет.
Из федерального бюджета финансируются все федеральные и реабилитационные центры, федерально-целевые программы («Сахарный диабет» и др.). Из бюджетов субъектов РФ и фонда ОМС финансируются специальные диспансеры, дома ребенка, наркологическая, кожно-венерологическая службы, переливания крови, по лечению синдрома приобретенного иммунодефицита (СПИД), дорогостоящие виды диагностики и лечения, льготное снабжение лекарствами и научные медицинские учреждения.
Итак, большая роль в обеспечении бесплатной медицинской помощи принадлежит органам государственной власти субъектов РФ, которые устанавливают: порядок и условия, критерии качества и доступности, перечни заболеваний и видов медицинской помощи, предоставляемой бесплатно за счет консолидируемого бюджета; перечни лекарственных препаратов и медицинских изделий, отпускаемых бесплатно или с 50%-й скидкой в соответствии с перечнем групп населения; задания медицинским организациям, участвующим в реализации территориальных программ государственных гарантий оказания бесплатной медицинской помощи, и нр. В целях безопасности государство оставило на своем обеспечении важнейшие виды помощи при заболеваниях, передающихся половым путем, при туберкулезе, СПИДе, психических расстройствах и наркологических заболеваниях; скорую помощь и высокотехнологичную дорогостоящую медицинскую помощь. За неработающее население платит государство. Глава Счетной палаты Т. Голикова указала один из скрытых резервов финансирования. Она утверждает, что есть масса неэффективных инвестиционных проектов, финансируемых за счет бюджета. Поэтому часть средств из других отраслей экономики, которые не умеют рационально тратить государственные средства, можно было бы перенаправить на здравоохранение
Наиболее ярким индикатором степени социально-экономического развития общества являются показатели здоровья населения. Статистические данные последнего десятилетия свидетельствуют о снижении уровня рождаемости и продолжительности жизни, а также обеспеченности помощью населения со стороны здравоохранительной системы. Актуальность данной проблемы кроется в ее жизненной важности для каждого человека.
В новых экономических условиях одной из форм социальной защищенности населения страны является медицинское страхование, носящее обязательный характер. Закон РФ, который утвердил организационные и экономические стороны взносов, покрывающих расходы на здравоохранение, усиливает заинтересованность и ответственность каждого человека, а также предприятий и государства в целом в охране здоровья. Этот нормативный акт обеспечивает права гражданина РФ на получение медицинской помощи, которые зафиксированы в конституции страны. Целью данного закона является финансирование профилактических мер и гарантия оказания медицинских услуг каждому, у кого возник страховой случай.
Государственная система здравоохранения существует также за счет добровольных взносов. ДМС служит для получения жителями страны дополнительных услуг медучреждений. Их оказание не входит в систему ОМС. В качестве страхователей при ДМС могут выступать как отдельные граждане, являющиеся дееспособными, так и предприятия, которые представляют интересы своих сотрудников. По системе дополнительного страхования учреждениями здравоохранения оказывается только тем гражданам, которые своевременно и в полном объеме перечисляют по заключенному договору. Величина взносов зависит от состояния здоровья страхователя и цен, которые медучреждения устанавливают на свои услуги. Обычно соглашение по ДМС заключается на период, который не превышает двенадцати месяцев. Однако целесообразно производить его подписание на более длительный временной промежуток. Медицинское страхование, произведенное на добровольной основе, не распространяет свое действие на услуги, оказываемые за счет ОМС.
В настоящее время отечественное здравоохранение требует дополнительного вливания денежных ресурсов, а также их максимально эффективного использования. Это должно произойти за счет усиления конкуренции между медучреждениями и совершенствования страховой системы.